Extraospedaliera
L'ipossia e l'iperossia dopo la rianimazione da arresto cardiaco extraospedaliero possono causare danni importanti, esacerbando il danno cerebrale secondario. Per questo motivo alcuni ricercatori hanno recentemente pubblicato sulla rivista Resuscitation uno studio volto ad analizzare l'associazione tra ipossia e iperossia preospedaliera post-ROSC, avente come outcome primario la sopravvivenza alla dimissione a casa.
La SpO2 dopo il ROSC extraospedaliero
Monitoraggio della SpO2
Uno tra i segni vitali potenzialmente rilevante per gli esiti dei pazienti con arresto cardiaco extraospedaliero è la saturazione periferica di ossigeno (SpO2). Questo dato, ottenuto mediante pulsossimetria, misura la saturazione dell'emoglobina con le molecole di ossigeno nei letti capillari periferici e può fungere da indicatore dell'ossigenazione globale.
Sia l'ipossia che l'iperossia possono causare danni ai pazienti dopo un arresto cardiaco extraospedaliero. Questo in quanto un'erogazione insufficiente di ossigeno al tessuto post-ischemico può peggiorare la disfunzione d'organo e aumentare la morte cellulare, mentre un'erogazione eccessiva di ossigeno post-ischemia può contribuire alla generazione di radicali liberi dannosi, peggiorare il danno da riperfusione ed esacerbare la sindrome post-arresto cardiaco.
Alla luce del fatto che esistono in letteratura dati limitati per quanto riguarda l'associazione tra SpO2 preospedaliera ed esito dopo la rianimazione, alcuni ricercatori hanno esplorato l'associazione tra SpO2 preospedaliero post-ROSC e risultato dopo un arresto cardiaco extraospedaliero. Inoltre, hanno anche esaminato in che modo i target SpO2 post-ROSC basati sul consenso stabiliti dall'American Heart Association e dall'European Resuscitation Council si associano agli esiti dei pazienti e come le tecniche di gestione delle vie aeree si associano alle misure di ipo e iperossia.
Per valutare le attuali linee guida AHA ed ERC per la SpO2 post-ROSC, i ricercatori hanno confrontato la sopravvivenza per i pazienti con valori di SpO2 preospedalieri medi e più bassi entro l'intervallo target di SpO2 raccomandato per ciascuna fonte delle linee guida (normossia AHA: 92-98%, normossia ERC: 94-98 %) con sopravvivenza per i pazienti con valori di SpO2 medi e più bassi al di sotto e al di sopra dell'intervallo target (definito rispettivamente come ipossico e iperossico) utilizzando un modello multivariabile.
Per l'analisi post-hoc che ha esaminato l'associazione di ipossia e iperossia con le strategie di gestione delle vie aeree, gli autori hanno definito l'ipossia come la SpO2 più bassa registrata < 90% e l'iperossia come una SpO2 media >98%. Inoltre, hanno definito la gestione avanzata delle vie aeree come il posizionamento corretto di un tubo endotracheale o di un presidio sovraglottico. Infine, il posizionamento di un presidio per la gestione delle vie aeree in orofaringee o nasofaringee senza una gestione avanzata delle vie aeree è stato definito come gestione base delle vie aeree.
Outcome di sopravvivenza dopo ipo o iperossia
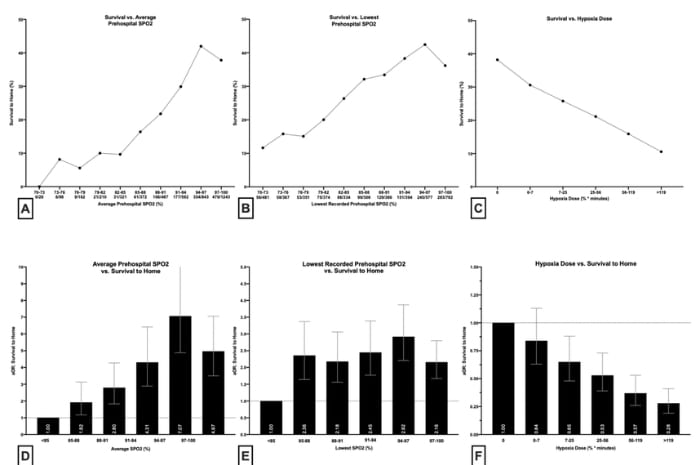
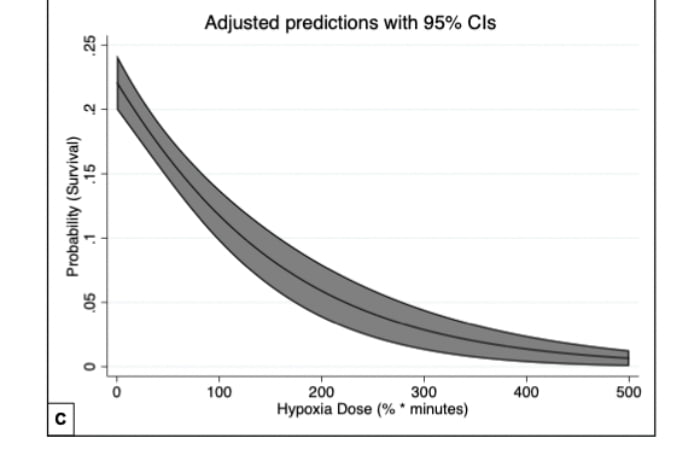
Analisi non aggiustate dei tassi di sopravvivenza stratificati per valori medi e minimi di SpO2 preospedaliera suggeriscono che una SpO2 post-ROSC più elevata è associata a una maggiore sopravvivenza e che una maggiore dose di ipossia è associata a una ridotta sopravvivenza.
I valori di SpO2 medi più alti e più bassi registrati erano associati a una ridotta incidenza di re-arresto e l'aumento della dose di ipossia era associato a un'aumentata incidenza di re-arresto.
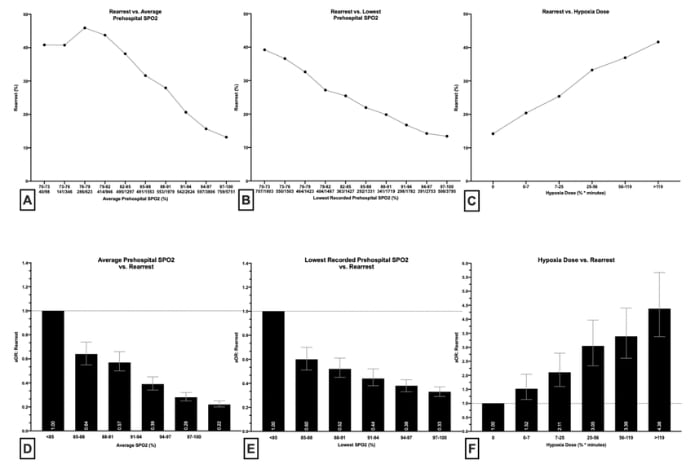
L'età avanzata, il sesso maschile, il ritmo iniziale non defibrillabile, l’arresto cardiaco extraospedaliero non testimoniato, l'arresto cardiaco extraospedaliero in casa, il re-arresto e la presunta eziologia cardiaca erano associati ad un aumento delle probabilità aggiustate di ipossia post-ROSC.
Le analisi aggiustate hanno anche dimostrato che i valori di SpO2 post-ROSC registrati più alti e quelli più bassi sono associati a un aumento delle probabilità di sopravvivenza aggiustate e che una dose di ipossia più alta è associata a quote di sopravvivenza aggiustate più basse. I valori di SpO2 registrati medi più alti e più bassi sono stati associati a una diminuzione delle probabilità aggiustate di re-arresto e l'aumento della dose di ipossia era associato a un aumento delle probabilità aggiustate di re-arresto.
Quando modellato continuamente tra il 70 e il 100% di SpO2 utilizzando il modello di regressione multivariata, ogni aumento dell'1% della SpO2 media era associato a un aumento del 9% (aOR: 1,09 [1,07, 1,11]) delle probabilità di sopravvivenza e un 8% (aOR: 0,92 [0,92, 0,93]) di diminuzione delle probabilità di re-arresto. Ogni aumento dell'1% della SpO2 più bassa registrata era associato a un aumento del 4% (aOR: 1,04 [1,03, 1,05]) delle probabilità di sopravvivenza e a una diminuzione del 5% (aOR: 0,95 [0,95, 0,95]) delle probabilità di re-arresto. Ogni aumento percentuale di minuti l'aumento unitario della dose di ipossia è stato associato a una diminuzione dello 0,8% delle probabilità di sopravvivenza e di un aumento dello 0,5% delle probabilità di re-arresto.

Le Linee Guida internazionali
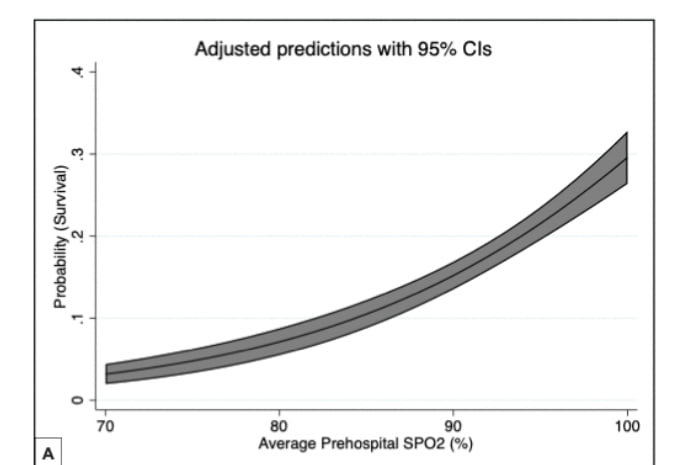
Rispetto ai pazienti normossici come definiti dall'AHA e dall'ERC, i pazienti che erano in media ipossici (AHA aOR: 0,31 [0,25, 0,38]; ERC aOR: 0,34 [0,28, 0,42]) e i pazienti che avevano una SpO2 ipossica più bassa registrata (AHA aOR: 0,48 [0,39, 0,59]; ERC aOR: 0,52 [0,42, 0,64]) avevano quote di sopravvivenza aggiustate inferiori. Pazienti che avevano una SpO2 media iperossica (AHA aOR: 0,75 [0,59, 0,96]; ERC aOR: 0,68 [0,53, 0,88]) e pazienti che avevano una SpO2 iperossica più bassa registrata (AHA aOR: 0,66 [0,48, 0,92]; ERC aOR: 0,65 [0,46, 0,92]) avevano quote di sopravvivenza aggiustate inferiori.
Rispetto ai pazienti normossici definiti dall'AHA e dall'ERC, i pazienti che erano in media ipossici (AHA aOR: 2,56 [2,34, 2,80]; ERC aOR: 2,51 [2,28, 2,77]) e i pazienti che avevano una SpO2 ipossica più bassa registrata (AHA aOR: 2,26 [2,05, 2,49]; ERC aOR: 2,24 [2,02, 2,49]) hanno registrato una probabilità di re-arresto significativamente più elevata. I pazienti che erano in media iperossici rispetto ai pazienti che erano in media normossici, come definito dall'AHA e dall'ERC, avevano una probabilità aggiustata di re-arresto inferiore (AHA aOR: 0,76 [0,67, 0,87]; ERC aOR: 0,84 [0,74, 0,97]). L'iperossia non era associata al re-arresto per i pazienti con una SpO2 più bassa iperossica rispetto a una SpO2 più bassa normossica come definita dall'AHA o dall'ERC (AHA aOR: 0,90 [0,76, 1,06]; ERC aOR: 0,94 [0,79, 1,13]).
La gestione delle vie aeree
La gestione delle vie aeree di base era associata a probabilità aggiustate più basse di ipossia post-ROSC rispetto alla gestione avanzata delle vie aeree (aOR: 0,75 [0,66, 0,86]). Quando i pazienti che hanno ricevuto un tubo endotracheale sono stati confrontati con i pazienti che hanno ricevuto un presidio sovraglottico, questi ultimi avevano probabilità aggiustate più elevate di manifestare ipossia (aOR: 1,14 [1,03, 1,26]).
La gestione delle vie aeree con un presidio sovraglottico era associata a quote aggiustate inferiori di iperossia (aOR: 0,87 [0,77, 0,99]). I due presidi sovraglottici più comunemente utilizzati in questo studio erano iGel (65%) e King LT (30%). L'uso del King LT era associato a probabilità inferiori di ipossia (aOR:0,87 [0,77, 0,98]) e nessuna differenza nelle probabilità di iperossia (aOR: 1,11 [0,96, 1,30]) rispetto all'uso di iGel.
Rilevanza per le linee guida sull'ossigenazione post-ROSC
In questa ampia coorte di pazienti con arresto cardiaco extraospedaliero, l'ipossia e l'iperossia post-ROSC preospedaliere erano associate a esiti peggiori. Questi dati evidenziano l'importanza di regolare l'ossigenazione precocemente in questa popolazione di pazienti in condizioni critiche e sottolineano la necessità di un'assistenza post-rianimazione preospedaliera standardizzata e rigorosa.
Inoltre, i risultati supportano le raccomandazioni dell'AHA, ERC e dell'International Liaison Committee on Resuscitation (ILCOR) per evitare l'ipossiemia/ipossia post-ROSC e le raccomandazioni dell'AHA e dell'ERC per titolare SpO2 a ≤98%, se SpO2 supera questo valore.
Sia le stime di sopravvivenza aggiustate che quelle non aggiustate hanno suggerito che la stima del punto più alto per la sopravvivenza è stata raggiunta tra i valori di SpO2 94 e 97%, intervallo che rientra all’interno di quello raccomandato sia dall'AHA (92-98%) che dall'ERC (94-98%).
Eziopatologia dei danni da ipo e iperossia
L'ipossia riscontrata in ospedale dopo un arresto cardiaco extraospedaliero è stata associata a scarsi outcome ed esistono meccanismi plausibili attraverso i quali l'ipossia preospedaliera può essere deleteria. L'ipossia può portare a un aumento della morte cellulare e disfunzioni negli organi periferici a causa di un ridotto apporto di ossigeno ai tessuti post-ischemici, che risultano metabolicamente squilibrati. In ambito preospedaliero, ciò può manifestarsi con un peggioramento della disfunzione miocardica e un'aumentata incidenza di re-arresto.
Nello studio in questione, la probabilità di un nuovo arresto aveva una forte associazione positiva con l'ipossia, fatto che supporta questa tesi. Sia in questo studio che in studi precedenti, l’ipossia è stata associata a una probabilità di sopravvivenza aggiustata inferiore di quasi il 70%, il che suggerisce che il re-arresto potrebbe essere un nesso causale tra l'ipossia preospedaliera e l’outcome.
Esistono inoltre dati sia animali che clinici per supportare una relazione tra iperossia e prognosi peggiore dopo un arresto cardiaco. La maggior parte di questi precedenti studi clinici osservazionali ha associato un'iperossia arteriosa estrema (PaO2 > 300 mmHg) con danno. La somministrazione di ossigeno in eccesso a un paziente recentemente riperfuso può esacerbare il danno da riperfusione attraverso la formazione di specie radicaliche dell'ossigeno. Ciò può peggiorare aspetti della sindrome post arresto cardiaco che includono disfunzione mitocondriale e infiammazione.
Strategie di gestione delle vie aeree e di ossigenazione
In questo studio è emerso come la gestione di base delle vie aeree è associata a minori probabilità di ipossia rispetto alla gestione avanzata delle. Si ipotizza che questo possa essere il risultato di pazienti in questo gruppo che riprendono conoscenza o riacquistano i riflessi di protezione delle vie aeree dopo il ROSC. Questi pazienti hanno probabilmente fattori prognostici più favorevoli, come una durata della RCP più breve, che possono essere legati all'incidenza dell'ipossia.
Questa affermazione è supportata dall'osservazione che la gestione di base delle vie aeree era associata a probabilità di sopravvivenza quasi quattro volte maggiori rispetto ai pazienti che hanno ricevuto una gestione avanzata. Un altro motivo per cui la gestione di base delle vie aeree può portare a minori probabilità di ipossia potrebbe essere che tentativi prolungati o multipli di laringoscopia diretta possono causare desaturazione.
Rispetto ai pazienti ventilati con un tubo endotracheale, i pazienti ventilati con un presidio sovraglottico hanno sperimentato un aumento delle probabilità di ipossia post-ROSC. Dato che gli studi randomizzati di posizionamento di presidio sovraglottico vs. tubo endotracheale non hanno dimostrato differenze nella sopravvivenza a lungo termine, aspirazione o polmonite, gli studiosi hanno avanzato l’ipotesi che ciò possa essere dovuto alla scelta del sanitario di utilizzare i dispositivi sovraglottici quando si prevede una via aerea difficile o l'uso di un presidio sovraglottico come dispositivo dopo tentativi di intubazione falliti.
In conclusione, l'ipossia e l'iperossia post-ROSC preospedaliere sono state associate a esiti peggiori in pazienti con arresto cardiaco extraospedaliero. I pazienti con una SpO2 media post-ROSC e una SpO2 post-ROSC più bassa entro l'intervallo raccomandato dall'AHA e dall'ERC hanno ottenuto risultati migliori rispetto ai pazienti che avevano valori di SpO2 post-ROSC medi e più bassi al di sopra e al di sotto degli intervalli di SpO2 raccomandati.


















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?