Extraospedaliera
La priorità da garantire al paziente in arresto cardiaco extraospedaliero sono principalmente due: erogare compressioni toraciche di elevata qualità e defibrillare precocemente. Tuttavia, nel corso degli anni sono emerse sempre più evidenze che mostrano come la gestione avanzata delle vie aeree possa influenzare gli outcome del paziente vittima di arresto cardiaco extraospedaliero.
Cosa dicono le linee guida sulla gestione avanzata delle vie aeree
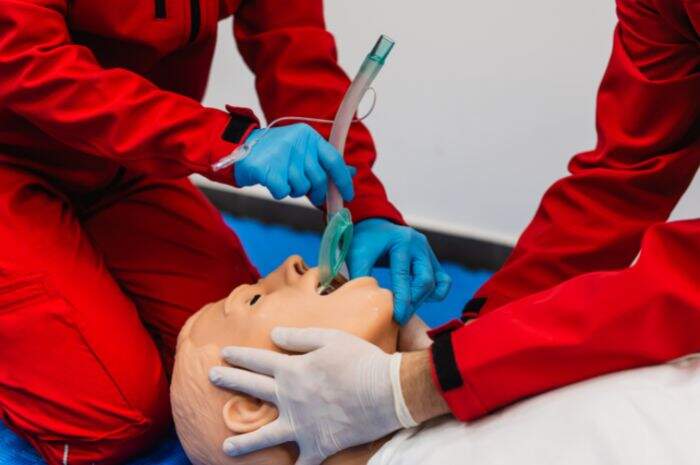
Simulazione di intubazione endotracheale
Le linee guida attualmente in vigore, pubblicate dall’European Resuscitation Council nel 2021, affrontano la gestione avanzata delle vie aeree nel capitolo dedicato all’Advanced Life Support.
Nel dettaglio, le stesse affermano nel merito che sia necessario iniziare con tecniche di base e progredire gradualmente in base alle capacità del soccorritore fino al raggiungimento di una ventilazione efficace.
Se è necessaria una via aerea avanzata, le Linee Guida indicano di utilizzare l’intubazione tracheale se chi esegue la manovra ha un tasso di successo superiore al 95% entro due tentativi di intubazione, interrompere per questa manovra per meno di 5 secondi le compressioni toraciche.
Come si può subito notare, questa gestione richiede a chi è chiamato ad eseguirla un’elevata skill, motivo per il quale le linee guida aprono all’utilizzo alternativo di un presidio sopraglottico; in questo caso, le stesse indicano di ventilare i polmoni a una frequenza di 10 atti/min e di continuare le compressioni toraciche senza pause durante le ventilazioni.
Nel caso in cui sia stato inserito un sovraglottico, le linee guida suggeriscono che se la perdita di gas risulta in una ventilazione inadeguata vanno sospese le compressioni per la ventilazione utilizzando un rapporto compressione-ventilazione di 30:2.
I dati in letteratura
Negli ultimi anni c’è stato un grande interesse attorno alla questione della gestione delle vie aeree nell’arresto cardiaco extraospedaliero. In particolare, molti studi hanno confrontato l’intubazione endotracheale con il posizionamento del dispositivo sopraglottico e le conclusioni hanno mostrato risultati contrastanti: alcuni ritengono che i due siano equivalenti in termini di rischio e beneficio, alcuni suggeriscono la superiorità del posizionamento del dispositivo sopraglottico e altri suggeriscono che i dispositivi sopraglottici mostrano un’inferiorità rispetto all’intubazione endotracheale.
Esiste tuttavia una tendenza comune tra questi studi: nonostante le differenze nelle loro conclusioni, il metodo migliore sembra essere quello che riduce al minimo le interruzioni di compressioni toraciche di alta qualità e altre misure di rianimazione.
Partendo da quest’ultimo concetto, Kurz et al. (2016) hanno dimostrato come nei pazienti con arresto cardiaco extraospedaliero sia stato rilevato un tasso leggermente più alto di frazione di compressione toracica (ovvero, meno riduzioni delle compressioni) nei pazienti per i quali è stato inserito un presidio sopraglottico (Combitube, King Laryngeal Tube o maschera laringea), sia prima che dopo il suo l’inserimento.
Tuttavia, le differenze effettive erano così piccole che, nel contesto di un’analisi osservazionale secondaria, non è chiaro se ciò rappresenti una differenza clinicamente significativa. Nel dettaglio, la frazione di compressione toracica pre e post gestione delle vie aeree era:
- Pre gestione delle vie aeree: presidio sovraglottico 73.2% (IC 95% 71.6-74.7%) vs. intubazione endotracheale 70.6% (IC 95% 69.7-71.5%)
- Post gestione delle vie aeree: presidio sovraglottico 76.7% (IC 95% 75.2-78.1%) vs. intubazione endotracheale 72.4% (IC 95% 71.5-73.3%)
Dopo l’aggiustamento per potenziali fattori confondenti, questi cambiamenti significativi persistevano con una differenza nel pre pari a 2.2% a favore del presidio sovraglottico (p = 0.046) e nel post pari a 3.4%, sempre a favore del presidio sovraglottico (p = 0.001).
Outcome del paziente
In riferimento agli outcome del paziente, diversi sono stati gli studi che di recente hanno affrontato tale tematica, i quali come anticipato hanno mostrato esiti talvolta contrastanti tra loro.
Il primo studio da citare quando si tratta di gestione avanzata delle vie aeree nel paziente con arresto cardiaco extraospedaliero è quello condotto da Wang et al. (2012), i quali hanno analizzato i dati derivanti da 10.455 pazienti, dimostrando che la sopravvivenza alla dimissione dall’ospedale con stato funzionale soddisfacente è stata del 4,7% per i pazienti intubati e del 3.9% per i pazienti gestiti con presidi sovraglottici (King Laryngeal Tube, Combitube e maschera laringea).
Quando comparata con il successo di posizionamento del presidio sovraglottico, l’intubazione si è associata a un aumento della sopravvivenza alla dimissione ospedaliera (OR 1.40; IC 95% 1.04-1.89), ROSC (OR 1.78; IC 95% 1.54-2.04) e sopravvivenza a 24 ore (OR 1.74; IC 95% 1.49-2.04).
Un altro studio da analizzare è quello condotto da Benoit et al. (2015), i quali hanno condotto una meta-analisi partendo da 10 studi osservazionali rappresentanti 34.533 pazienti intubati e 41.116 pazienti gestiti con presidi sovraglottici.
Dall’analisi dei dati è emerso come i pazienti che sono stati intubati avevano probabilità più elevate statisticamente significative di ROSC (OR 1.28, IC 95% 1.05-1.55), sopravvivenza al ricovero ospedaliero (OR 1.34, IC 95% 1.03-1.75) e sopravvivenza neurologicamente intatta (OR 1.33, IC 95% 1.09-1.61) rispetto ai pazienti gestiti con presidi sovraglottici; la sopravvivenza alla dimissione ospedaliera non era statisticamente diversa (OR 1.15, IC 95% 0.97-1.37).
Successivamente, Benger et al. (2018) hanno condotto uno studio clinico randomizzato a grappolo che ha incluso 9.296 pazienti con arresto cardiaco extraospedaliero, mostrando come si sia presentato un esito funzionale favorevole (punteggio della scala Rankin modificata nell’intervallo 0-3) alla dimissione dall’ospedale o dopo 30 giorni (se ancora ospedalizzato) nel 6.4% dei pazienti nel gruppo delle vie aeree affrontate con un presidio sovraglottico rispetto al 6.8% dei pazienti nel gruppo dell’intubazione tracheale, con una differenza che non era statisticamente significativa (RD −0.6%, IC 95% −1.6%-0.4%).
Nello stesso anno, Wang et al. (2018) hanno arruolato 3000 pazienti a ricevere un tubo laringeo vs. intubazione endotracheale. La sopravvivenza a 72 ore è stata del 18.3% nel gruppo trattato con tubo laringeo contro il 15.4% nel gruppo dei pazienti intubati (differenza aggiustata 2.9%, IC 95% 0.2%-5.6% P = 0.04).
Gli esiti secondari nel gruppo cui è stato posizionato un tubo laringeo rispetto ai trattati con intubazione orotracheale erano il ritorno della circolazione spontanea (27.9% vs 24.3%; differenza aggiustata 3,6%, IC 95% 0.3%-6.8%; P = 0.03), sopravvivenza ospedaliera (10,8% vs 8,1%; differenza aggiustata 2.7%, IC 95% 0.6%-4.8%; P = 0.01) e stato neurologico favorevole alla dimissione (7.1% vs 5.0%, differenza aggiustata 2.1%, IC 95% 0.3%-3.8%; P = 0.02). Non sono state rilevate differenze significative nella lesione orofaringea o ipofaringea (0.2% vs 0.3%), edema delle vie aeree (1.1% vs 1.0%) o polmonite (26.1% vs 22.3%).
Un altro dato rilevante in questa rassegna è quello che emerge dallo studio condotto da Jabre et al. (2018), i quali hanno condotto uno studio clinico randomizzato che ha incluso 2.043 arresti cardiaci extraospedalieri, rilevando come la funzione neurologica favorevole a 28 giorni era presente nel 4.3% nel gruppo trattato con ventilazione in maschera e pallone autoespandibile rispetto al 4.2% nel gruppo trattato con intubazione endotracheale. Tuttavia, questa differenza non soddisfaceva il margine di non inferiorità dell’1%, denotando come i risultati di questo studio siano inconcludenti per la non inferiorità.
Infine, un ultimo studio da prendere in considerazione è quello pubblicato di recente da Bartos et al. (2023), i quali analizzando i dati derivanti da 402 pazienti con arresto cardiaco extraospedaliero hanno dimostrato come i pazienti che hanno ricevuto un’intubazione endotracheale avevano una PaO2 mediana significativamente più alta (71 vs. 58 mmHg, p=0.001), una PaCO2 mediana inferiore (55 vs. 75 mmHg, p<0.001) e un pH mediano più alto (7.03 vs. 6.93, p<0,001) rispetto a coloro che venivano trattato con un presidio sovraglottico.
Inoltre, i pazienti trattati con intubazione endotracheale avevano anche una probabilità significativamente maggiore di soddisfare i criteri di ammissibilità per l’ECMO V-A (85% vs. 74%, p=0.008) e dei pazienti eleggibili per ECMO V-A, i pazienti trattati con intubazione endotracheale avevano una sopravvivenza neurologicamente favorevole significativamente più alta rispetto a coloro che ricevevano un presidio sovraglottico (42% vs. 29%, p=0.02).
Quale laringoscopia per ridurre le interruzioni delle compressioni?
Al fine di migliorare il tasso di successo per quanto riguarda l’intubazione endotracheale e per ridurre al minimo le interruzioni delle compressioni toraciche possono essere adottate alcune metodiche per facilitare la manovra e, di conseguenza, migliorare gli outcome del paziente.
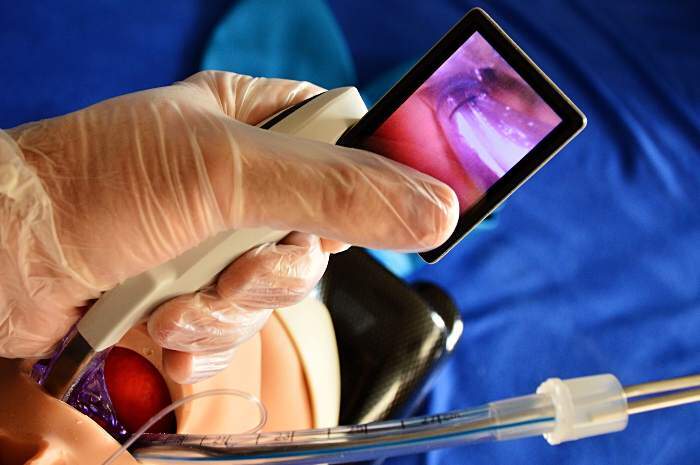
Esercitazione intubazione con videolaringoscopio
In particolare, Risse et al. (2023) hanno dimostrato che in una popolazione di studio composta da 14.387 paziente, l’adozione della videolaringoscopia era un predittore indipendente di sopravvivenza con CPC1/2 (OR 1.34, IC 95% 1.12-1.61; p = 0.002) e di dimissione ospedaliera/sopravvivenza a 30 giorni (OR = 1.26, IC 95% 1.08-1.47, p = 0.004).
Inoltre, Robinson et al. (2023) hanno affrontato il tema dell’intubazione durante le compressioni toraciche, affermando come è pratica comune continuare la rianimazione cardiopolmonare durante l’intubazione tracheale, con un successo paragonabile a quello ottenuto nei pazienti non in arresto cardiaco.
Alla luce di ciò, i ricercatori concludono come sia ragionevole tentare l’intubazione tracheale senza interrompere le manovre rianimatorie, fermandosi solo se necessario. Per far ciò, hanno esaminato 169 casi di intubazione, 143 sotto massaggio e 26 con interruzione delle compressioni.
Innanzitutto, i pazienti nei quali è stato necessario interrompere le manovre rianimatorie avevano maggiori probabilità di ricevere compressioni toraciche manuali piuttosto che meccaniche, mentre per quanto riguarda la metodica di intubazione la più adottata era la videolaringoscopia con uso del bougie.
Il successo del primo tentativo è stato maggiore nel gruppo della rianimazione cardiopolmonare continua (87%, IC 95% 81% - 92%) rispetto al gruppo nel quale la rianimazione è stata interrotta (65%, IC 95% 44% - 83%; differenza 22% [IC 95% 3% - 41%]).
Quando gestire le vie aeree
In ambito di arresto cardiaco extraospedaliero potrebbe essere rilevante anche riflettere su quale sia il timing di gestione, ovvero quale priorità dare a questa manovra all’interno dell’algoritmo di rianimazione avanzata. In questo senso, pochi sono gli studi pubblicati in letteratura.
Un primo studio, da cui partire per riflettere e analizzare questa tematica, è quello pubblicato da Wang et al. (2016), i quali hanno analizzato il concetto di tempestività di gestione in ambito intraospedaliero, mostrando come l’intubazione precoce durante la rianimazione cardiopolmonare potrebbe essere utile per gli esiti clinici, in quanto quando effettuata entro i primi 8,8 minuti dall’arresto cardiaco sembra essere favorevole sia per gli esiti neurologici che per la sopravvivenza del paziente.
In ambito extraospedaliero, tuttavia, questo risultato è quasi impossibile da raggiungere, in quanto difficilmente l’équipe arriva sul posto e intuba il paziente entro 9 minuti dall’arresto cardiaco.
Alla luce di ciò, Okubo et al. (2021) hanno evidenziato come in una popolazione di 175.102 pazienti la tempistica della gestione avanzata delle vie aeree non era statisticamente associata a una migliore sopravvivenza a 1 mese per i ritmi defibrillabili. Al contrario, la gestione avanzata delle vie aeree entro 15 minuti dall’inizio della rianimazione cardiopolmonare era associata a una migliore sopravvivenza a 1 mese per i ritmi non defibrillabili.
Quale gestione delle vie aeree nel paziente con arresto cardiaco extraospedaliero?
Alla luce di tutti questi dati è dunque necessario rispondere alla domanda iniziale: quale gestione delle vie aeree nel paziente con arresto cardiaco extraospedaliero?
Per quanto riguarda la scelta del presidio è innegabile come l’intubazione endotracheale rappresenti l’ideale in questa evenienza. Tuttavia, in una situazione nella quale l’ossigenazione è gravemente compromessa, è necessario che questa manovra venga compiuta possibilmente senza interrompere le compressioni toraciche, o comunque minimizzando le loro interruzioni.
È bene ricordare come le priorità del paziente in arresto cardiaco siano appunto le compressioni toraciche di elevata qualità (giusta frequenza, giusta profondità, giusto rilascio, minime interruzioni) e la defibrillazione precoce.
Per intubare un paziente sotto massaggio o in un tempo limitatissimo che non evolva in un no-flow eccessivo è necessaria un’elevata manualità o, in caso, l’adozione di presidi che possano facilitare la manovra (es. videolaringoscopio/bougie). Nel caso di personale non formato o per rianimazioni di breve durata, l’adozione di un presidio sovraglottico sembra essere un ottimo compromesso.
Tuttavia, i dati derivanti dalle rianimazioni prolungate (es. ritmi non defibrillabili) sembrano propendere per l’utilizzo del tubo endotracheale al fine di garantire un’ossigenazione migliore per un tempo prolungato, con esiti del paziente migliori.
In ogni caso, allo stato attuale manca ancora un’evidenza forte e di elevata qualità che dirima tutte queste questioni in modo definitivo, in modo da dare una risposta certa e definitiva alla modalità di gestione delle vie aeree nel paziente con arresto cardiaco extraospedaliero.



















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?