Intraospedaliera
Il primo minuto di vita rappresenta, con ogni probabilità, il momento più pericoloso che ogni essere umano deve affrontare durante la propria esistenza ed è definito “Golden minute” proprio per sottolineare l’importanza di questa delicata fase durante la quale avvengono determinati processi fisiologici fondamentali che consentono il passaggio dalla vita fetale a quella post-natale. Si calcola che, al momento della nascita, nel 90% circa dei neonati questo passaggio avviene senza difficoltà, nel 10% è richiesta una qualche forma di assistenza, mentre nell’1% dei casi è necessaria una rianimazione avanzata (intubazione, compressioni toraciche e farmaci). La rianimazione ha maggiori probabilità di avere successo se viene eseguita correttamente e nei tempi giusti, prima che il neonato diventi anossico e quindi asfittico, con depressione del miocardio e perdita della capacità di un respiro autonomo, condizione ben osservata nelle scimmie rese asfittiche prima dell’inizio della respirazione.
Assistenza al neonato nei primi minuti di vita
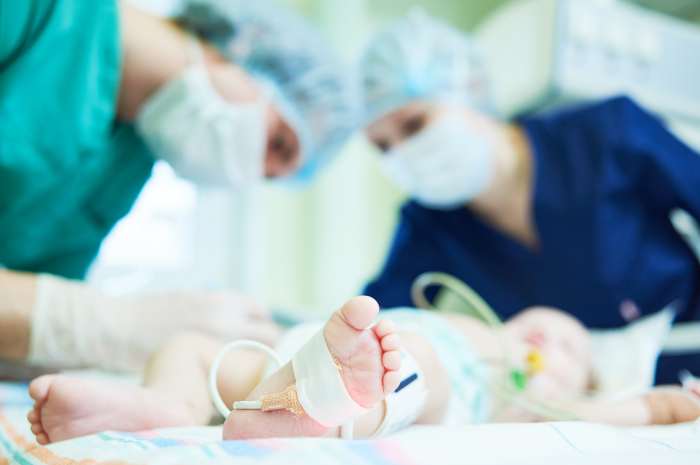
Rianimazione di un neonato
È indispensabile, quindi, pianificare l’assistenza in ogni minimo dettaglio sin dalla fase precedente all’evento nascita attraverso un percorso ben definito che consideri diversi momenti iniziando dal counseling prenatale per proseguire con la riunione del gruppo (briefing) di rianimazione neonatale e l’identificazione del team leader ponendo come base una comunicazione efficace in modo che ognuno comprenda il proprio ruolo ed il compito che gli è stato assegnato e terminando con il controllo della funzionalità degli strumenti e della presenza del materiale indispensabile per l’assistenza al neonato (check-list).
Alla nascita viene assegnato il punteggio di Apgar (Virginia Apgar lo ideò nel 1952) a 1 e 5 minuti ed eventualmente, se necessario, anche oltre per la valutazione globale del neonato e generare informazioni sulla risposta ad eventuali manovre rianimatorie senza, però, impiegarlo per determinare quando e come avviare le tappe della rianimazione.
Si consiglia il clampaggio ritardato del cordone ombelicale, secondo le evidenze attuali, dopo 30-60 secondi dalla nascita nei neonati pretermine e a termine che non hanno bisogno di rianimazione.
Nella valutazione iniziale bisogna considerare l’età gestazionale, il tono muscolare e il respiro. Se la gravidanza è a termine e se il neonato ha un buon tono muscolare, efficaci sforzi respiratori e frequenza cardiaca (FC) > 100 b/m (neonato vigoroso), è sufficiente eseguire un’assistenza di routine, che prevede:
- Mantenimento della temperatura corporea, evitando l’ipo e l’ipertermia, ricordandosi che la temperatura dei neonati, non asfittici, deve rimanere tra i 36,5-37,5°C dopo la nascita
- Corretta posizione del capo (sniffing position), ottenuta con un telino posto sotto le spalle
- Disingombro delle vie aeree, se necessario, attraverso una delicata e intermittente aspirazione (non più di 5 secondi per volta e per un tempo non superiore a 10-15 secondi) evitando di superare la pressione negativa di 80 mmHg e di introdurre il catetere oltre la base della lingua, perché nei primi minuti dopo la nascita la stimolazione del faringe posteriore potrebbe determinare l’adduzione delle corde vocali e causare apnea grave e bradicardia profonda di origine vagale
- Valutazione del colorito
Se il neonato, invece, è depresso, cioè ipotonico, iporeattivo, non piange, non inizia a respirare ed ha una frequenza cardiaca (FC) < 100 b/m, oltre a fornire l’assistenza di cui sopra, bisogna anche procede a stimolarlo con leggeri colpetti alla pianta dei piedi o strofinando delicatamente il dorso o il tronco, per un tempo massimo di 10 secondi, rivalutando la frequenza cardiaca, il respiro e il colorito.
A 30 secondi dalla nascita si possono prospettare i seguenti 3 scenari:
- FC > 100 bpm, attività respiratoria spontanea e valida, colorito di tronco e mucose roseo. Questa situazione sta a significare che il neonato ha risposto alle manovre iniziali e può rimanere con la sua mamma
- FC > 100 bpm, attività respiratoria spontanea valida, ma cianosi centrale persistente. In questo caso al neonato va posizionato un pulsossimetro alla mano destra ed eventualmente somministrato ossigeno con una maschera o con un tubo mantenuto con la mano a coppa a circa 1 cm dal viso. L’ossigeno va somministrato con un flusso inferiore a 5 L/min. ed essere umidificato e riscaldato per ridurre le perdite convettive di calore. Ricordiamo che la cianosi periferica cioè il colorito bluastro di mani e piedi (acrocianosi) è un’eventualità normale dovuta a vasocostrizione periferica, spesso indotta dal freddo. Può essere indicata la ventilazione se la cianosi continua nonostante la somministrazione dell’ossigeno e se persistente considerare la possibilità di una cardiopatia o una ipertensione polmonare
- FC < 100 bpm, apnea o gasping, significa che sono neonati moderatamente depressi e vanno aiutati iniziando immediatamente la ventilazione artificiale. Per una ventilazione efficace si devono eseguire 40-60 insufflazioni/min. e per mantenere tale frequenza è utile ripetere ad alta voce: “ventila, due, tre, ventila…” ed eseguendo l’insufflazione quando si dice ventila
Per ventilare è consigliabile utilizzare un rianimatore a T, tipo Neopuff, perché consente di controllare la pressione di picco e generare una PEEP (Pressione di Fine Espirazione) regolabile, piuttosto che un pallone di rianimazione (es. l’AMBU).
L’acronimo MR.SOPA può essere utile per ricordare le eventuali azioni correttive da intraprendere al fine di migliorare e rendere efficace la ventilazione con maschera.
Le lettere di questo acronimo rappresentano le iniziali delle seguenti parole:
- M: Maschera appropriata e/o da applicare correttamente
- R: Riposizionare il capo
- S: Suction, cioè aspirare le vie aeree
- O: Open, cioè aprire la bocca (per facilitare, in alcuni casi, l’apertura della bocca si può utilizzare una cannula oro-faringea di Guedel o Mayo la cui lunghezza non deve superare la distanza tra rima orale e angolo mandibolare)
- P: Pressione da aumentare per ottenere un buon sollevamento del torace
- A: Altri dispositivi da considerare, come per es. il tubo endotracheale
Se la ventilazione con maschera si protrae nel tempo è importante, per diminuire la distensione gastrica, posizionare un sondino oro-gastrico da 8 Fr, la cui profondità di inserimento è calcolata misurando la distanza tra radice del naso - lobo dell’orecchio - punto intermedio tra processo xifoideo dello sterno e ombelico.
A 1 minuto dalla nascita e al termine di 30 secondi di ventilazione efficace si rivaluta la FC e l’attività respiratoria spontanea e se:
- FC > 100 bpm, sospendere la ventilazione e osservare il neonato fino al miglioramento del colorito
- FC 60-100 bpm, continuare la ventilazione per altri 30 secondi e rivalutare
- FC < 60 bpm in modo persistente, nonostante si esegua una ventilazione efficace, considerare:
- Intubazione tracheale o maschera laringea (per intubazioni difficili)
- O2 al 100%
- Monitoraggio ECG, se non applicato precedentemente
- Incannulamento della vena ombelicale di emergenza o accesso intraosseo
- Compressioni toraciche (Massaggio Cardiaco Esterno) alternandole alla ventilazione. Il rapporto compressione/ventilazione è di 3:1 per un totale di 90 compressioni e 30 ventilazioni al minuto (1 ciclo dovrebbe durare 2 sec.) e per mantenere questa sincronia è consigliabile che chi comprime dica ad alta voce: “Uno-e-Due-e-Tre-e-Ventila-e” in modo che chi ventila sa che deve farlo durante: “Ventila-e”
Farmaci in corso di rianimazione
La maggior parte dei neonati sottoposti a rianimazione migliorerà senza l’utilizzo di terapia farmacologica di emergenza, però in una piccola percentuale di casi si può aver bisogno di farmaci. I farmaci che più frequentemente si usano sono l’adrenalina e la fisiologica allo 0,9%.
L’adrenalina è indicata se la frequenza cardiaca rimane < 60 bpm nonostante 30 secondi di ventilazione e altri 60 secondi di compressioni toraciche/ventilazione con ossigeno al 100%.
Nel neonato la concentrazione di adrenalina da utilizzare è 1:10.000, per cui va opportunamente diluita e la dose da somministrare in bolo rapido è 0,01-0,03 mg/Kg in vena ombelicale (da preferire) o intraossea (in caso non sia reperibile la via endovenosa), ripetibile dopo 3-5 minuti se la frequenza cardiaca rimane Se la FC rimane < 60 bpm e il neonato è pallido con segni evidenti di perdita ematica considerare l’utilizzo di soluzione fisiologica allo 0,9% e alla dose di 10 ml/Kg in 10 minuti, come espansore di volume ematico.
Alcuni casi particolari
Pneumotorace
Se il neonato non migliora nonostante le manovre rianimatorie oppure improvvisamente sviluppa una grave difficoltà respiratoria considerare anche l’eventuale presenza di pneumotorace (PNX), che è una raccolta di aria nello spazio pleurico che circonda il polmone.
Se si ha il sospetto di PNX si può eseguire un test rapido per evidenziarlo, cioè transilluminare il torace dopo aver oscurato la stanza e se è positivo la luce dal lato dello pneumotorace apparirà più brillante e luminosa.
Encefalopatia ipossico-ischemica
I nati a termine o vicini al termine affetti da encefalopatia ipossico-ischemica di grado moderato-severo dovrebbero essere sottoposti a ipotermia terapeutica. L’ipotermia terapeutica deve essere indotta e mantenuta secondo protocolli chiari e definiti all’interno di una terapia intensiva neonatale dove sia disponibile assistenza multidisciplinare avanzata.
Non vi sono evidenze su neonati umani che il raffreddamento sia efficace se avviato dopo 6 ore dalla nascita, tanto che iniziarlo è a discrezione del team curante. È necessario monitorare attentamente gli effetti avversi noti dell’ipotermia quali la trombocitopenia e l’ipotensione.
Liquido amniotico tinto
Se è presente liquido amniotico tinto di meconio fluido o denso e il neonato è vigoroso è sufficiente aspirare semplicemente il cavo orale e le prime vie aeree da eventuali residui di meconio con catetere di grosso calibro.
Se il neonato, invece, nasce con liquido amniotico con tracce di meconio e presenta tono muscolare scadente e difficoltà respiratoria iniziare la ventilazione a pressione positiva (PPV) se necessaria. Non si consiglia più l’intubazione di routine per eseguire l’aspirazione tracheale, ma nel caso si proceda all’intubazione, per supportare la ventilazione e l’ossigenazione, aspirare le vie aeree se ostruite.
Neonati pretermine
I neonati pretermine < 37 sett. rappresentano circa il 10% delle nascite e richiedono considerazioni particolari specialmente quelli gravemente pretermine con età gestazionale < 28 sett. (0,3% delle nascite).
Si raccomanda di iniziare la rianimazione dei neonati < 35 sett. con una concentrazione bassa di ossigeno (21-30%) e usando il pulsossimetro mantenere la saturazione entro gli stessi range descritti per i neonati a termine.
I neonati prematuri che respirano spontaneamente, ma con difficoltà (distress respiratorio) possono essere assistiti inizialmente con CPAP (Pressione Positiva Continua) piuttosto che con una intubazione di routine per somministrare PPV.
Per i pretermine < 30 sett. bisogna implementare l’assistenza termica con un sacchetto di polietilene (tipo ‘saio’), dove sistemare il neonato avendo cura di non asciugarlo. La temperatura è considerata un predittore degli esiti e rappresentare un indice di qualità assistenziale.
Anomalie anatomiche e congenite/genetiche, come la sindrome di Pierre Robin, l’atresia delle coane, l’ernia diaframmatica congenita (CDH), l’ipoplasia polmonare e l’idrope fetale non sono qui considerate perché da trattare a parte.
- Articolo a cura di Domenico Dentico e Giuseppe Capristo - Infermieri


















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?