Procedure
La sterilizzazione determina la distruzione (quasi) totale di qualsiasi forma microbica, cioè l’uccisione di tutti i microrganismi patogeni sia nella forma vegetativa che sotto forma di spore. Un materiale è considerato sterile se il livello di sicurezza di sterilità (SAL) è inferiore a 10-6; ovvero quando la probabilità di trovarvi un microrganismo è inferiore ad uno su un milione.
Sterilizzazione, il processo di prevenzione e controllo delle infezioni
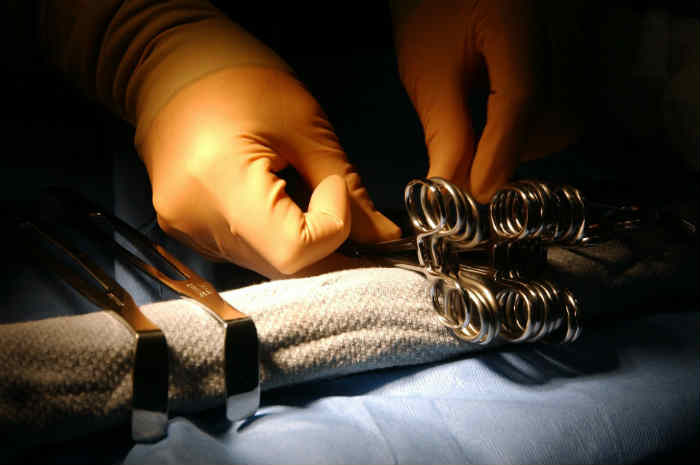
La sterilizzazione dello strumentario chirurgico è uno dei momenti principali della prevenzione delle infezioni
Nonostante i notevoli progressi effettuati nella lotta e nel controllo delle infezioni ospedaliere, esse rappresentano ancora oggi un importante fattore di rischio soprattutto per quei pazienti che si sottopongono a interventi diagnostici e/o terapeutici invasivi.
L'incremento di manovre sempre più sofisticate ha notevolmente migliorato i tempi e l'affidabilità delle diagnosi, ha reso possibile interventi anche complessi con tecniche e strumenti meno traumatici, ha consentito un notevole miglioramento rispetto al passato della prognosi di molte malattie, ma ha nel contempo aperto nuove problematiche soprattutto per quel che riguarda la manutenzione, la sterilizzazione e la conservazione dei presidi medico chirurgici.
Non bisogna dimenticare che la maggior parte delle infezioni delle ferite chirurgiche viene contratta nell'ambiente operatorio, quindi la responsabilità maggiore del contagio deve essere attribuita proprio al suo inquinamento.
Uno dei momenti principali nella prevenzione e controllo delle infezioni è rappresentato senz'altro dal processo di sterilizzazione, un processo che richiede notevole competenza e senso di responsabilità da parte degli operatori coinvolti.
Sterilizzazione, concetti generali
La sterilizzazione determina la distruzione (quasi) totale di qualsiasi forma microbica, cioè l’uccisione di tutti i microrganismi patogeni sia nella forma vegetativa che sotto forma di spore. Un materiale è considerato sterile se il SAL (livello di sicurezza di sterilità) è inferiore a 10-6; ovvero quando la probabilità di trovarvi un microrganismo è inferiore ad uno su un milione.
Come agisce la sterilizzazione
I vari processi distruggono i microrganismi provocando l'alterazione letale di alcune loro componenti essenziali; in particolare la sterilizzazione determina la denaturazione delle proteine e degli acidi nucleici e la degradazione di componenti della membrana e parete cellulare.
Quando deve essere praticata la sterilizzazione
È necessario sterilizzare: ogni oggetto che deve entrare in contatto con la cute o le mucose del paziente; ogni presidio che deve essere introdotto nell'organismo; ogni presidio da introdurre in cavità, sia sterili che non sterili, dell'organismo. Questo vale sia per attività chirurgiche che diagnostiche e terapeutiche.
La maggior parte del materiale riutilizzabile (DMR= dispositivo medico riutilizzabile) viene sterilizzato prevalentemente nei servizi di sterilizzazione ospedalieri che, negli anni passati, erano collocati pressoché esclusivamente nei presidi operatori in quanto ne erano i maggiori fruitori.
In questi ultimi anni si è diffusa l'esigenza di centralizzare le attività della sterilizzazione in una struttura appositamente creata e con caratteristiche architettoniche, logistiche e normative più idonee e rispondenti alle mutate esigenze di sicurezza e di affidabilità oltre che di rendimento e di risparmio di gestione. Alcune Aziende scelgono anche di esternalizzare il servizio.
Il grande progresso della medicina ha aumentato le possibilità di assistenza a pazienti in condizioni critiche, particolarmente esposti ad infezioni opportunistiche. Proprio in tali pazienti il sempre più vasto impiego di presidi medico-chirurgici ha certamente consentito un brillante sviluppo delle conoscenze mediche, ma ha posto anche innegabili problemi dal punto di vista della prevenzione delle infezioni ospedaliere.
È da tenere presente, infatti, che l'uso di materiali sanitari non opportunamente sterilizzati o disinfettati, e quindi contaminati, può causare infezioni secondo tre diverse modalità e cioè:
- trasmissione di un microrganismo patogeno da un paziente ad un altro;
- trasmissione dello stesso microrganismo patogeno da un operatore sanitario ad un paziente;
- trasmissione dell'infezione da un paziente ad una persona dello staff assistenziale.
L'impiego di adeguati procedimenti di disinfezione o sterilizzazione gioca pertanto un ruolo essenziale nel prevenire la trasmissione di infezioni da paziente a paziente, dirette o mediate dall'ambiente.
Per conseguire questo obiettivo di disinfezione o sterilizzazione è necessario identificare le tecniche di trattamento più adeguate, tenendo conto, in via preliminare, della natura dello strumento e dell'uso a cui lo stesso è destinato.
È bene anche precisare che alla luce delle nuove definizioni inserite nelle norme europee, la sterilità viene controllata e verificata non più solo tramite controlli chimici e biologici sul prodotto, bensì in virtù di controlli di tutte le fasi del processo di sterilizzazione.
Requisiti base relativi alla sterilizzazione
I requisiti base relativi alla sterilizzazione e che rispettano il DPR 14 gennaio 1997 e le indicazioni date dall’ISPESL, sono:
- Strutturali: nel servizio di sterilizzazione si devono prevedere spazi ben definiti e separati. Ossia l’area destinata al ricevimento e lavaggio, quella destinata al confezionamento dei materiali e quella dedicata alla sterilizzazione, al deposito e alla distribuzione dei materiali sterilizzati. Il percorso deve essere progressivo dalla zona sporca (zona dove si svolgono le prime operazioni di ricondizionamento dei DMR provenienti dai siti di utilizzo. Ossia ricevimento, decontaminazione, cernita, lavaggio e disinfezione) a quella pulita (zona dove si svolgono le operazioni di ricondizionamento successive al lavaggio e disinfezione. Ossia controllo, montaggio, ricomposizione e confezionamento). Infine zona sterile (zona dove permane il materiale appena sterilizzato per il raffreddamento e l’equilibrio barico)
- Impiantistici: i locali devono essere adeguatamente climatizzati con caratteristiche tecniche relative agli ambienti a contaminazione controllata.
- Ambientali: le caratteristiche ambientali che influenzano il risultato del ricondizionamento sono essenzialmente la temperatura e l’umidità relativa, contaminazione microbica dell’aria, contaminazione delle superfici e caratteristiche illuminotecniche.
- Tecnologici: la dotazione minima deve comprendere le apparecchiature di sterilizzazione, quelle per il lavaggio del materiale, bancone con lavello resistente ad acidi e alcalini, tavoli luminosi per il controllo dei materiali/dispositivi, lampade ispettive (luce e lenti d’ingrandimento), termosaldatrici, scaffalature/armadi in acciaio inox, sistema per tracciabilità preferibilmente informatizzato.
- Organizzativi: ogni servizio di sterilizzazione deve prevedere una dotazione organica di personale rapportata al volume delle attività e comunque deve prevedere all’interno dell’équipe almeno un infermiere (DPR 14/01/97) ed un Coordinatore, figure responsabili del rilascio del prodotto sterile. Il personale coinvolto deve essere competente sulla base di un adeguato grado di formazione specifica, addestramento, abilità ed esperienza professionale acquisita in quanto assume un ruolo fondamentale in tutte le fasi del processo di sterilizzazione. Oltre ad essere preparati, devono essere consapevoli dei rischi insiti nel processo stesso e devono quindi rispettare le raccomandazioni e le procedure formulate per raggiungere il più alto livello qualitativo possibile.
Responsabilità del processo di sterilizzazione
Secondo la normativa vigente si individuano due ruoli di responsabilità:
- Direttore Sanitario
- responsabile del processo
Infermiere Coordinatore
Ha autonomia operativa rispetto a:
- Controllo dei processi di sterilizzazione
- Controllo dell’igiene e della pulizia dei locali
- Controllo del rispetto delle norme comportamentali del personale
- Autorizzazione del rilascio del prodotto sterile
L’infermiere
Nel processo di sterilizzazione, l’infermiere:
- provvede all’avvio giornaliero delle apparecchiature utilizzate
- controlla l’idoneità dei DMR in ogni fase del processo
- predispone l’autoclave per il processo di sterilizzazione
- imposta i dati relativi al carico
- pianifica la produzione secondo necessità
- ripartisce i carichi di lavoro per ogni addetto
- controlla tutti i processi di produzione, immagazzinamento, smistamento e consegna del prodotto sterile
- archivia la documentazione.
L’infermiere ha l’intera responsabilità del processo, ma si avvale del supporto e delle competenze dell’Operatore Socio Sanitario in materia di sterilizzazione; l’Oss, dal canto suo, ha la responsabilità di eseguire in modo efficace e sicuro le attività che gli sono state affidate.
Le fasi del processo di sterilizzazione
Definendo la sterilizzazione come un processo che si compone di singole fasi (dalla decontaminazione all’utilizzo) è importante sottolineare la rilevanza di ogni passaggio, non eseguirne o eseguirla in modo non corretto compromette l’intero processo ed espone a potenziali rischi l’assistito, l’operatore e l’Azienda.
Raccolta e trasporto del materiale da processare
Il materiale utilizzato/contaminato deve essere immediatamente immerso in un liquido decontaminante e trasportato in una zona/area dedicata alla fasi successive.
Decontaminazione
Può avvenire secondo due modalità:
- Automatica
- Manuale
È preferibile effettuare quella automatica, opportunatamente certificata e attestabile. Quella manuale deve avvenire in contenitori adeguati allo scopo o in vasche dedicate.
Lavaggio
Costituisce un prerequisito essenziale per un’efficace azione nelle fasi successive. Anche i DMR nuovi devono essere detersi prima di essere sottoposti al processo di sterilizzazione per rimuovere i residui di lubrificante e/o altre sostanze utilizzate nella produzione.
Il lavaggio deve avvenire in una zona/spazio dedicato attrezzato e lontano da quella dedicata al confezionamento. Anche il lavaggio può avvenire in modalità automatica o manuale. Prima dell’attività occorre aprire gli strumenti, smontare gli strumenti composti da più parti, assicurarsi che le estremità delle strutture cave siano pervie.
Il trattamento in vasca ad ultrasuoni è preventivo alla detersione manuale o automatica, in quanto permette il distacco dei residui organici dalla superfici difficilmente raggiungibili. Però tale procedura non è alternativa al lavaggio. I DMR sottoposti al lavaggio ad ultrasuoni devono essere successivamente lavati per rimuovere i residui staccati in precedenza.
Risciacquo
Dopo le procedure di lavaggio è fondamentale attuare un’operazione di accurato risciacquo con acqua corrente, possibilmente demineralizzata, allo scopo di rimuovere ogni traccia di detergente dal DMR.
Asciugatura
È fondamentale in quanto la presenza di umidità sulla superficie dei DMR favorisce la crescita naturale dei microrganismi e compromette il processo di sterilizzazione. Possono essere utilizzati panni di carta, TNT, tela a basso rilascio di particelle. Oppure pistole ad aria compressa (o siringhe) per l’asciugatura di strumenti cavi.
Controllo, verifica e manutenzione del DMR
Dopo i processi di lavaggio ed asciugatura e prima del confezionamento, va sempre controllata l’integrità e la funzionalità dello strumento che si sta sottoponendo a sterilizzazione.
Confezionamento
Per confezionamento si intende l’attività di inserimento dei DM in un sistema di barriera sterile (SBS) per essere sottoposti a sterilizzazione e consentire il mantenimento della sterilità fino al loro utilizzo ovvero alla data di scadenza.
Il SBS può essere un container, busta, carta medicale. Deve essere appropriato alla metodica di sterilizzazione ed alla tipologia e peso del/dei DMR. Il confezionamento degli oggetti e presidi da sterilizzare:
- ha lo scopo di conservare la sterilità del materiale trattato fino al momento dell'uso
- deve permettere la penetrazione e il contatto degli oggetti degli agenti sterilizzanti
- con la superficie degli oggetti
- deve, al momento dell'apertura, ridurre il rischio di contaminazione del contenuto
- deve essere pratico ed economico.
Prima di procedere al confezionamento:
- controllare che il materiale sia integro ed asciutto;
- smontare le parti assemblate e togliere tappi e coperchi;
- proteggere le punte di aghi e taglienti.
| *Agente sterilizzante | Tipologia di confezionamento | Materiali |
| Vapore saturo |
|
|
| Ossido di etilene |
|
|
| Gas plasma |
|
|
| * tabella tratta dal documento di riferimento della Regione Emilia-Romagna |
Materiali d'imballaggio
Monouso:
- carta medicale
- buste e rotoli in accoppiato carta-film polimero
- materiale a composizione polimerica in fogli
- materiale poliolefinico e similare in rotoli o tubulari
Anche il processo di saldatura delle buste, in quanto processo speciale, è soggetto a validazione. Occorre una qualifica di installazione e la definizione dei parametri critici (Temperatura, Pressione e Tempo di saldatura).
Poliuso:
- Container
Durata della sterilità di un DMR
Per durata della sterilità si intende l’arco temporale in cui un DM sottoposto a sterilizzazione mantiene le caratteristiche di sterilità. Le modalità di conservazione, stoccaggio e trasporto, nonché le manipolazioni improprie dei confezionamenti e gli ambienti incidono sulla durata della sterilità. Il mantenimento della sterilità è infatti legato più agli eventi che al tempo. Pertanto ogni Azienda sulla base della valutazione delle proprie strutture dove avviene il trasporto e lo stoccaggio dei DMR sterilizzati, dovrà predisporre indicazioni in merito.
| *SBS (Sistema di Barriera Sterile) | Stoccaggio critico | Stoccaggio non critico | Stoccaggio ideale |
| Container | 30 giorni | 60 giorni | 90 giorni |
| Busta/carta polipropilene - busta singola | 15 giorni | 30 giorni | 90 giorni |
| Busta/carta polipropilene - busta doppia | 15 giorni | 30 giorni | 90 giorni |
|
|
|
|
| Tyrek | 60 giorni | 180 giorni | 2 anni |
| * tratto dal documento di riferimento della Regione Emilia Romagna |
Etichettatura
Devono essere utilizzate delle etichette adesive e non scrivere direttamente sulle confezioni con pennarello, penna, timbri in quanto è possibile un alterazione della permeabilità all’agente sterilizzante o alterazione del SBS.
Nell’etichetta devono essere indicati la data e scadenza della sterilizzazione, reparto o servizio di appartenenza, nome dell’operatore, contenuto, numero di riferimento del ciclo di sterilizzazione, riferimento della macchina sterilizzatrice.
Questi costituiscono il così detto lotto di sterilizzazione. Ma solo l’intero processo validato dà garanzia della sterilità.
Tracciabilità
Si definisce sistema di tracciabilità un sistema di registrazione che mediante etichettatura permetta di identificare in maniera univoca:
- Il DM
- Tutti gli elementi che sono considerati critici che caratterizzano il processo cui è stato sottoposto
- Il paziente sul quale il DM è stato utilizzato.
Il fabbricante o il fornitore (dei dispositivi sterili) devono dimostrare la conformità (alla probabilità teorica che al massimo solo 1 dispositivo su 1 milione di dispositivi possa essere non sterile), fornendo la documentazione e le registrazioni che provano che i DM sono stati sottoposti ad un processo di sterilizzazione convalidato
(punto 4.2 della norma UNI EN 556-1)



















Snapox
1 commenti
Infermiere e sterilizzazione
#1
Buongiorno avrei una domanda, la figura infermieristica all’interno di una centrale sterilizzazione, deve essere obbligatoriamente presente? Faccio questa domanda perché spesso in alcuni ospedali il servizio di sterilizzazione viene affidato ad aziende private, in questi casi le aziende a cui viene affidato il servizio hanno l’obbligo di assumere un infermiere inquadrato contrattualmente come tale?