La coronaropatia è una patologia a carico delle arterie coronarie di natura infiammatoria, arterosclerotica o di altra natura, responsabile di un insufficiente apporto ematico al muscolo cardiaco. Prevenire le coronaropatie significa modificare i fattori di rischio reversibili presenti tramite trattamento farmacologico o cambiamento dello stile di vita.
Cause di coronaropatia
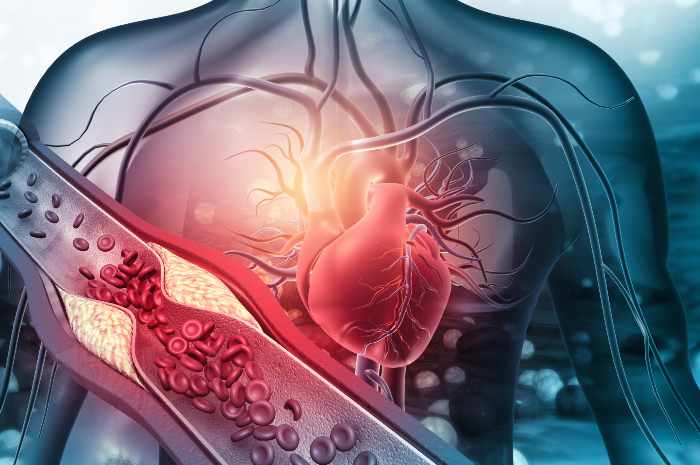
Tra le cause di coronaropatia si elenca una placca ateromasica che, crescendo gradualmente, restringe il lume vasale
Le cause di coronaropatia solitamente sono imputabili a:
- Aterosclerosi coronarica in arterie coronarie di grosso e medio calibro, specialmente in corrispondenza dei punti di maggior turbolenza come ad esempio biforcazioni vasali. La placca ateromasica cresce gradualmente restringendo di conseguenza il lume vasale (stenosi), così da ottenere una conseguente ischemia; il grado di stenosi tale da causare ischemia varia a seconda del fabbisogno miocardico di ossigeno. Questo processo causa la nota angina pectoris, dolore/oppressione precordiale, dovuta alla transitoria ischemia miocardica da stenosi arteriosa. Nel momento in cui la placca aterosclerotica, per motivi vari, si rompe/frammenta, innesca un processo coagulativo che causa la trombosi acuta, interrompendo il flusso ematico al muscolo cardiaco con conseguente ischemia acuta
- Spasmo coronarico: aumento del tono vasale transitorio o focale che restringe il lume tale da creare una ischemia sintomatica. Assunzione di sostanze vasocostrittrici come per esempio nicotina, cocaina, possono creare tale fenomeno
- Dissezione dell’arteria coronaria: lesione rara e non traumatica della tonaca vasale che crea un falso lume all’interno del quale si incanala una parte del sangue circolante, riducendo così il flusso ematico nel vero vaso, causando un insufficiente apporto ematico e quindi di ossigeno, al muscolo miocardico
Fra le cause meno frequenti possiamo avere: embolia, aneurisma dell’arteria coronaria, vasculiti.
Segni e sintomi di coronaropatia
La coronaropatia si manifesta con segni e sintomi di:
- Toracoalgia a riposo/sotto sforzo con o senza irradiazione a giugulo, arto superiore, dorso
- Affanno respiratorio
- Astenia
- Edema arti inferiori
- Nausea
- Vomito
- Epigastralgia
- Sudorazione algida profusa
Tutti sintomi che vanno contestualizzati con esami strumentali per capirne la natura, considerando il fatto che alcuni di essi possono essere riconducibili ad altre cause più o meno gravi.
Diagnosi di coronaropatia
Per poter fare diagnosi di coronaropatia è necessario un attento esame obiettivo con raccolta anamnestica accurata:
- Presenza di fattori di rischio cardiovascolari, come: fumo di sigaretta, obesità, familiarità diretta per patologie cardiovascolari, dislipidemia, diabete, sedentarietà
- Patologie di base: ipertensione, anemia, artimie
- Descrizione puntuale della sintomatologia dolorosa: localizzazione, tipologia, irradiazione e sintomi associati, che in pratica si traduce oggettivamente nella Chest Pain Score (CPS), la scala di valutazione del rischio cardiovascolare relativo a un determinato dolore toracico/epigastrico
Esecuzione di esami strumentali
- Esecuzione di un elettrocardiogramma (ECG) a dodici derivazioni per rilevare anomalie, specialmente per intercettare quei casi di ostruzione acuta di una arteria coronaria che richiedono un trattamento tempestivo: elettrocardiograficamente si rileva una alterazione del tratto ST
- Esecuzioni di esami ematici con dosaggio enzimi cardiaci, nello specifico troponina. Il cut-off troponina varia a seconda del soggetto uomo o donna, il valore va contestualizzato in relazione alla condizione di base del paziente, specialmente quando i valori sono lievemente alterati rispetto ai range di riferimento. ECG negativo per acuzie associato a sintomatologia tipica richiede un percorso gergalmente conosciuto come “curva troponinica”, per valutare il trend di andamento dell’enzima cardiaco al “punto zero” e a distanza di 3 ore, così da valutare incrementi, diminuzioni o stabilità del valore, considerando che la sua concentrazione ematica aumenta in presenza di ischemia o di altri danni al cuore. Quando vi è un ECG negativo associato a un valore di troponina in diminuzione/stabile, la sintomatologia è difficilmente associabile a una sindrome coronarica acuta [questo tipo di percorso si esegue in ambiente di Pronto soccorso]
- Ecocardiografia: esame non invasivo che permette di studiare le strutture cardiache secondo le diverse proiezioni e, grazie all’impiego associato con il doppler, valuta anche il flusso sanguigno per avere informazioni di tipo emodinamico e funzionale
- Consulenza specialistica cardiologica: nel momento in cui un paziente viene valutato e gestito in un contesto di Pronto soccorso, può risultare necessario richiedere una consulenza specialistica da parte del cardiologo per valutare il percorso diagnostico-terapeutico più idoneo
Come si tratta la coronaropatia
Il trattamento della coronaropatia ha come scopo la riduzione del lavoro cardiaco facendo sì che vi sia un minor fabbisogno di ossigeno e un miglior flusso arterioso coronarico; esso può essere medico o chirurgico.
Terapia medica
La terapia medica comprende il trattamento con:
- Antiaggreganti per prevenire la formazione di coaguli
- Beta-bloccanti per ridurre i sintomi anginosi riducendo la frequenza e contrattilità cardiaca con conseguente richiesta inferiore di ossigeno
- Ipolipemizzanti per abbassare i livelli di colesterolo LDL
Altri farmaci impiegati nel trattamento della sintomatologia anginosa sono i nitrati e Ca-antagonisti. In caso di infarto miocardico acuto il paziente viene sottoposto a terapia endovenosa tempestiva con: eparina sodica, nitrato, antiaggregante piastrinico, in attesa di accedere rapidamente in emodinamica per poter procedere alla disostruzione completa dell’arteria coronaria interessata.
Terapia chirurgica
La procedura chirurgica può essere:
- Coronarografia: esame radiologico che permette di visualizzare le arterie coronarie, quindi le eventuali stenosi presenti, tramite l’iniezione di mezzo di contrasto (mdc) direttamente in prossimità dei vasi di interesse per lo studio, tramite un catetere
- Angioplastica coronarica percutanea: inserimento di un catetere, con un palloncino all’estremità, che viene diretto fino al punto dove si trova la stenosi arteriosa e in corrispondenza di essa viene gonfiato il palloncino per far sì che la placca ateromasica venga spinta contro il lume vasale per far tornare il sangue a fluire a velocità normale
- Stent: posizionamento di uno stent, tubo formato da una rete in metallica, in corrispondenza della lesione ateromasica così da comprimerla contro le pareti del vaso, ripristinando il flusso sanguigno
- Bypass aorto-coronarico: creazione di una nuova “via” che collega aorta e coronarie bypassando la porzione di vaso ostruita. In passato per eseguire questa procedura veniva prelevata la vena grande safena dall’arto inferiore del paziente e utilizzata come vaso bypass, oggi viene impiegata l’arteria mammaria sinistra poiché si è visto che essa è ideale per una buona durata del bypass e per una minor probabilità di eventi cardiaci successivi; considerando tale successo, sono stati presi in considerazione anche altri vasi arteriosi come arteria mammaria interna destra, arteria radiale, arteria gastroepiploica, arteria epigastrica inferiore
Prevenzione
Prevenire le coronaropatie significa modificare i fattori di rischio reversibili presenti tramite trattamento farmacologico o cambiamento dello stile di vita.


















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?