Quando l’impianto dell’embrione avviene nel segmento uterino inferiore (tra il corpo dell’utero e l’orifizio uterino interno) e la placenta raggiunge o ricopre, parzialmente o completamente, l’orifizio uterino interno, viene definita placenta previa. Tale patologia, in tutte le sue varietà, è presente nel 3% delle gravidanze singole.
Cos’è la placenta e quando si parla di placenta previa

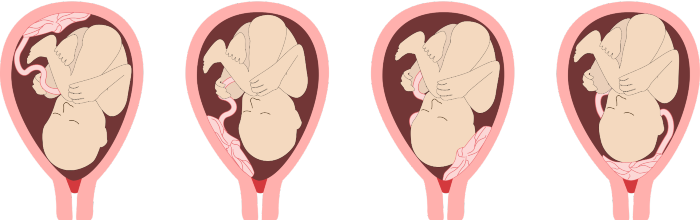
La posizione della placenta nell'utero dipende da dove si impianta l'embrione
La placenta è uno degli organi che assieme alle membrane amnio-coriali, il liquido amniotico, il cordone ombelicale e i residui embrionali costituiscono gli annessi embrio-fetali. Ha lo scopo di ossigenare e nutrire il feto oltre ad un’azione endocrina.
La posizione della placenta nell’utero dipende da dove si impianta l’embrione e può trovarsi adesa sulla parete posteriore (verso la colonna vertebrale della mamma) o anteriore (verso la pancia), laterale destra o sinistra, fundica (la zona apicale dell’utero) o può estendersi in posizioni intermedie.
Quando l’impianto dell’embrione avviene nel segmento uterino inferiore (tra il corpo dell’utero e l’orifizio uterino interno) e la placenta raggiunge o ricopre, parzialmente o completamente, l’orifizio uterino interno, viene definita placenta previa. Tale patologia, in tutte le sue varietà, è presente nel 3% delle gravidanze singole.
Sulla base della topografia della placenta si distinguono tre possibili evenienze:
- Placenta previa marginale: raggiunge o dista meno di 2 cm dal bordo dell’orifizio uterino interno
- Placenta previa parziale: ricopre parzialmente l’orifizio uterino interno
- Placenta previa centrale: ricopre interamente l’orifizio uterino interno
I fattori rischio che possono determinare la placenta previa sono:
- Pregressa placenta previa
- Pregresso taglio cesareo
- Pregressa chirurgia uterina
- Gravidanza da tecniche di procreazione assistita
- Gravidanza gemellare
- Fumo
- Cocaina
- Multiparità
- Età materna > 35 anni
Diagnosi di placenta previa
La metodica utilizzata per la diagnosi di placenta previa è l’ecografia transvaginale (sicura ed esente da rischi), ma la diagnosi definitiva deve essere posta solo dopo la 32a settimana di gestazione.
In molti casi si presenta con un sanguinamento rosso vivo vaginale e non doloroso che compare tanto più precocemente quanto più centrale è l’inserzione della placenta, in caso di placenta previa centrale già dopo la 20a settimana di gestazione.
L’emorragia è dovuta alla separazione della placenta dal segmento uterino inferiore che va incontro alle modificazioni strutturali fisiologiche; inizialmente può essere di scarsa entità, ma potrebbe proseguire in un sanguinamento imponente, in alcune situazioni in concomitanza di contrazioni uterine non dolorose, esitando talvolta in shock emorragico.
La placenta previa può essere la causa della non corretta discesa dell’estremo cefalico del feto e di conseguenza di presentazione anomale. Nel caso di perdite ematiche vaginali e dopo le 23 settimane di gestazione la donna deve essere trasferita in sala parto per il monitoraggio materno-fetale.
Valutazione dell’emodinamica materna e del benessere fetale
In questi casi bisogna:
- Posizionare due accessi venosi 16/18 G
- Eseguire il prelievo per ematocrito, coagulazione e tipizzazione
- Controllare i parametri vitali (pressione arteriosa, frequenza cardiaca, saturazione parziale di ossigeno) in base ad un piano assistenziale concordato col medico
- Richiedere 2/4 sacche di sangue (in caso di perdite ematiche abbondanti)
- Stabilizzare la paziente (infondere cristalloidi e ripristinare la volemia, es. soluzione fisiologica allo 0,9% o Ringer lattato)
- Somministrare 1 gr di acido tranexamico
- Somministrare immunoglobuline anti-D (se necessarie)
- Valutare le condizioni fetali (ecografia e cardiotocografia)
- Ricercare la causa del sanguinamento
- Somministrare corticosteroidei dopo la 23esima settimana di gestazione (se si pensa che il parto possa avvenire entro i 7 giorni successivi all’ultima dose) La somministrazione di tocolitici è controversa
In base all’età gestazionale si può pensare ad una condotta di attesa o all’espletamento del parto considerando che più si è prossimi alle 36 settimane di gestazione più l’espletamento del parto diventa la scelta migliore. Ma se la perdita ematica risulta importante, non si arresta e le condizioni del benessere fetale risultano alterate, il parto è la soluzione migliore indipendentemente dall’epoca gestazionale.
Complicanze da placenta previa
Le complicanze che la placenta previa causa possono essere materne o fetali.
| Materne | Fetali |
|
Mortalità materna Emorragia antepartum Emorragia intrapartum |
Mortalità perinatale Prematurità Ritardo di crescita intrauterino Malformazioni congenite |
Nel caso di donna asintomatica, dopo un appropriato counselling, le si può proporre la conduzione domiciliare, istruendola di ridurre gli sforzi fisici, di astenersi dai rapporti sessuali e della possibilità, in caso di sanguinamento o contrazioni, di tornare in ospedale in breve tempo.
Nel caso di placenta previa sintomatica è opportuno ricoverare la gravida fino al taglio cesareo da effettuare tra le 37 e 38 settimane di gestazione. Durante il ricovero prestare attenzione ai livelli dell’emoglobina materna sostenendola mediante terapia marziale e/o trasfusione di emazie concentrate, evitare assolutamente l’esplorazione vaginale, in caso di pregresso taglio cesareo studiare in maniera approfondita l’inserzione della placenta (eventuale accretismo) e favorire la mobilitazione per ridurre il rischio tromboembolico.
In caso di taglio cesareo rivalutare ecograficamente la localizzazione della placenta e la situazione del feto e sarebbe anche raccomandato che l’intervento fosse eseguito da personale esperto dato il rischio aumentato di accretismo, emorragia e isterectomia postpartum.
Se la placenta fosse sulla parete uterina anteriore, l’incisione può essere fatta o sul corpo dell’utero oppure sul segmento uterino inferiore estraendo il feto per via transplacentare il più velocemente possibile per ridurre la perdita ematica.

















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?