Il melanoma è un tumore della pelle che ha origine dalla trasformazione cancerogena dei melanociti (le cellule che producono la melanina) e che sono presenti sulla cute sotto forma di raggruppamenti scuri chiamati nei. La causa più frequente del melanoma è l’esposizione eccessiva, o senza protezione, ai raggi UV del sole, delle lampade e dei lettini solari. Questo tipo di tumore può svilupparsi in qualsiasi area del corpo, anche se alcune sono più a rischio di altre: busto negli uomini e gambe nelle donne. La diagnosi si effettua mediante l’auto-ispezione della pelle e il controllo dermatologico dei nei con l’epiluminescenza. Il segno principale del melanoma è infatti il cambiamento nell’aspetto di un neo già esistente o la comparsa di uno nuovo dall’aspetto insolito. La terapia è per lo più chirurgica (asportazione totale o parziale del neo) e la prognosi è buona se la diagnosi è precoce.
Epidemiologia del melanoma
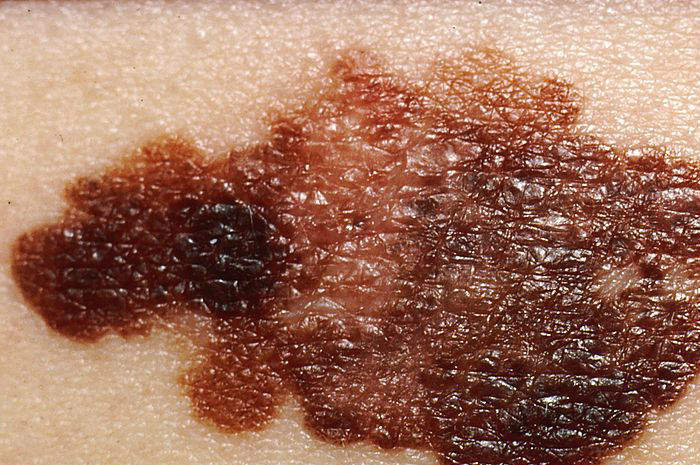
Melanoma
A livello mondiale sono circa 100.000 (circa 11.300 in Italia e 192.310 negli Stati Uniti) i nuovi casi di melanoma diagnosticati ogni anno nell’ultimo decennio, il 15% in più rispetto a quello precedente; se infatti fino a pochi anni fa era considerata una neoplasia piuttosto rara, oggi mostra un’incidenza che è in costante crescita.
Una tendenza, questa, comune a tutti i paesi economicamente sviluppati e imputabile sia a un aumento del ruolo delle radiazioni ionizzanti sia al miglioramento delle tecniche diagnostiche.
Raro al di sotto dei 30 anni e ancora di più nei bambini, il melanoma colpisce prevalentemente soggetti di età compresa tra 45 e 50 anni ed è leggermente più frequente nelle donne rispetto agli uomini. Il melanoma, inoltre, si riscontra maggiormente nei soggetti caucasici di ceppo nord-europeo (con la pelle particolarmente chiara e i capelli chiari) rispetto a quelli appartenenti ad altre etnie.
Che cos’è il melanoma
Il melanoma è un tumore maligno che origina dai melanociti, le cellule presenti nello strato superficiale della pelle, responsabili della produzione della melanina (il pigmento che conferisce alla cute la sua colorazione).
I melanociti sono presenti normalmente come singole cellule, tuttavia a volte possono formare dei raggruppamenti scuri sulla cute noti come nei. La maggior parte dei nei sono presenti fin dalla nascita e rimangono stabili nel tempo, altri possono insorgere nel corso della vita. In entrambi i casi, a causa di vari fattori, i nei possono subire dei cambiamenti più o meno visibili ed evolvere in melanoma.
Tra tutti i tipi di tumore della pelle, il melanoma è il meno diffuso ma anche il più pericoloso, poiché cresce molto velocemente e tende a invadere i tessuti circostanti.
Il melanoma è stato classificato in 4 varietà cliniche:
- Melanoma a diffusione superficiale: è la forma più comune di melanoma (circa il 70% di tutti i melanomi cutanei), specialmente nelle persone dalla carnagione chiara e può originare da un neo già esistente o formarsi come una nuova lesione. Può essere piatto o leggermente rialzato, asimmetrico, con bordi irregolari e con una colorazione che può andare da diverse tonalità di marrone, al nero, al blu, fino al bianco o rosa (lesioni amelanotiche). Può essere localizzato ovunque nel corpo, tuttavia negli uomini è più frequente la localizzazione sul busto, mentre nelle donne sulle gambe
- Lentigo maligna melanoma: questo tipo di melanoma, conosciuto anche come "lentigo melanocitica di Hutchinson”, si sviluppa più di frequente nelle persone anziane. Nelle fasi iniziali cresce superficialmente e sembra una lentiggine, ma in seguito diventa invasivo e si diffonde oltre il sito originale. In genere si manifesta su viso, orecchie, braccia o parte superiore del busto (tutte le zone “danneggiate” dai raggi solari). Il colore è generalmente blu-nero, ma può variare anche dal marrone al marrone scuro in base all’abbronzatura
- Melanoma lentigginoso acrale: è la forma più comune di tumore della pelle nelle persone di colore. Può apparire di colore nero o marrone e in genere si manifesta in aree difficilmente individuabili come la pianta dei piedi, i palmi delle mani o sotto le unghie
- Melanoma nodulare: costituisce il 10-15% di tutti i casi di melanoma ed è la forma più aggressiva di questo tipo di tumore della pelle. Si manifesta come una protuberanza cutanea di colore blu-nero o rosa-rosso ed è molto invasivo; in genere al momento della diagnosi ha già raggiunto lo strato più profondo della pelle. La localizzazione più frequente è sul busto, sulle gambe, sulle braccia e negli uomini anziani sul cuoio capelluto
Melanoma amelanotico
Si distingue, in quanto potenzialmente appartenente a ognuna delle 4 categorie sopra elencate, il melanoma amelanotico. Questo tipo di tumore è caratterizzato dall’assenza di produzione di pigmento.
L’aspetto può essere quello di altri tipi di tumore della pelle o di una lesione benigna e il colore può andare dal rosa, al rosso al marrone chiaro. A causa della sua presentazione atipica la diagnosi è spesso tardiva e la prognosi negativa.
Il melanoma amelanotico è spesso raggruppato con le categorie minori di melanoma, come il melanoma spitzoide, il melanoma desmoplastico o il melanoma neurotropico.
Sindrome del melanoma multiplo atipico familiare
Discorso a parte merita la sindrome del melanoma multiplo atipico familiare (FAMMM), che ha un’incidenza di circa 1,5/100.000 persone e ricorre, come suggerisce il nome, in ambito familiare.
Sono diversi i geni che, se alterati, possono predisporre alla neoplasia e ogni individuo portatore di una mutazione ha poi il 50% delle probabilità di trasmetterla alla prole a ogni gravidanza. Ad oggi il gene che più di frequente viene associato all’insorgenza di questo tipo di melanoma è il CDKN2A.
Il rischio di insorgenza di melanoma multiplo atipico familiare è presente in:
- Soggetti con mutazione germinale di un gene associato al melanoma
- Soggetti con due o più parenti (di I e II grado ) con melanoma e appartenenti a famiglie con più casi
- Soggetti non portatori di mutazione, ma appartenenti a famiglie positive per mutazione
- Parenti di primo o secondo grado con neoplasie correlate (tumore del pancreas, tumore al seno, tumori gastrointestinali)
Cause di melanoma
La maggior parte dei melanomi insorge da nuove formazioni e solo il 20-30% deriva da nei preesistenti. Tra le possibili cause, quella più probabile è l’esposizione eccessiva o senza protezioni adeguate ai raggi UV (UVA e UVB) del sole e/o di lampade e lettini solari.
I raggi UV sono infatti responsabili di innescare delle mutazioni nel DNA cellulare dei melanociti e quindi una loro trasformazione tumorale.
Molti, inoltre, sono anche i fattori di rischio che giocano un ruolo importante nell’insorgenza del melanoma:
- Sistema immunitario compromesso: a causa di malattie, farmaci o trapianti d’organo
- Tipo o colore della pelle: il melanoma è più frequente nelle persone che hanno la pelle chiara e le lentiggini. La causa è la minore quantità di eumelanina (capace di proteggere la pelle dai danni del sole), rispetto alla feomelanina (maggiore nelle persone dalla pelle chiara)
- Colore di occhi e capelli: chi ha capelli e occhi chiari ha maggiori probabilità di sviluppare un melanoma
- Presenza elevata di nei: più nei si hanno e maggiori sono le loro dimensioni, più alto è il rischio di sviluppare un melanoma
- Precedenti tumori della pelle: chi ha già avuto un tumore della pelle (melanoma o non) ha un maggiore rischio di svilupparne uno
- Storia familiare: la presenza di familiari con diagnosi di melanoma aumenta il rischio di svilupparne uno. Circa il 10% dei melanomi è inoltre causato da una mutazione genetica ereditaria
- Storia di scottature solari: una o più scottature gravi con formazione di vesciche possono aumentare il rischio di melanoma
- Vivere più vicino all'equatore o a un'altitudine più elevata: i raggi del sole sono più diretti e le radiazioni UV sono maggiori
Come si presentano i melanomi e dove sono localizzati
In genere i nei non pericolosi hanno forma e bordi distinti, un colore uniforme, sono di piccole dimensioni e non subiscono trasformazioni nel tempo. Al contrario, il segno principale del melanoma è il cambiamento nell’aspetto di un neo già esistente o la comparsa di uno nuovo neo dall’aspetto insolito.
I melanomi possono svilupparsi in qualsiasi area del corpo, anche se alcune parti, come quelle maggiormente esposte alla luce del sole, sono più a rischio di altre: petto e schiena negli uomini, gambe nelle donne e viso in entrambi i sessi. Più raramente il melanoma può formarsi anche in siti insoliti e/o non esposti alla luce del sole (melanomi nascosti) come gli occhi, la bocca, sotto le unghie, tra le dita, sul cuoio capelluto, nelle mucose urinarie, nei genitali e negli organi interni come l'intestino.
Diagnosi di melanoma
Nelle sue fasi iniziali il melanoma può essere difficile da rilevare, poiché le formazioni precancerose non danno sintomi. Di conseguenza è fondamentale controllare periodicamente i nei, sia attraverso l’auto-ispezione sia attraverso visite dermatologiche, così da individuare precocemente eventuali cambiamenti.
Il passo successivo per la diagnosi del melanoma cutaneo è la visita dermatologica, durante la quale si tiene conto della storia familiare della persona e dei segni e sintomi tipici.
Fondamentale è poi l’esecuzione di esami strumentali:
- Epiluminescenza (dermatoscopia o vidermatoscopia): è una tecnica diagnostica non invasiva utilizzata per lo studio dei nei. Questa metodica consente di valutare non solo l’aspetto esterno dei nei (forma, bordi e colore), ma anche le sue caratteristiche interne, grazie all’utilizzo di un videodermatoscopio digitale. In questo modo è possibile effettuare un’accurata mappatura dei nei e individuare eventuali lesioni atipiche, anche grazie al confronto con le immagini registrate in altri controlli (evitando tra l’altro, asportazioni chirurgiche non necessarie di nei benigni)
- Biopsia con esame istologico: se vengono individuati dei nei sospetti, ai fini di una diagnosi certa è necessario un esame istologico mediante biopsia cutanea: di tipo escissionale se viene rimosso l’interno neo o incisionale se ne viene rimossa solo una piccola parte
- Esami di diagnostica per immagini: ecografia, TAC, PET e radiografia del torace sono utili per valutare, in caso di diagnosi di melanoma cutaneo, se la malattia si è diffusa in altre regioni del corpo
- Test genetico: in presenza di tumori metastatici può essere eseguito un test genetico per evidenziare l’eventuale presenza di mutazioni genetiche (V600 nel gene BRAF, o mutazioni MEK o c-KIT) e indirizzare il trattamento. Il test genetico può essere eseguito anche se si ha una storia familiare di melanoma, per valutare l’eventuale presenza una mutazione trasmessa geneticamente e quindi la presenza di un rischio maggiore, rispetto alla popolazione generale, di sviluppare un melanoma nel corso della vita
Una volta posta la diagnosi di melanoma cutaneo, inoltre, è importante procedere con la stadiazione del tumore, definita in base al sistema TNM (Tumor-Nodes-Metastasis), che tiene conto di spessore, velocità di replicazione delle cellule tumorali, presenza di ulcerazioni, coinvolgimento di linfonodi e vasi ed eventuale presenza di metastasi:
- Stadio 0: il melanoma è in situ e interessa solo lo strato superficiale della pelle
- Stadio I: il melanoma ha uno spessore massimo di 2 millimetri, non si è ancora diffuso ai linfonodi o ad altri siti e può essere o meno ulcerato
- Stadio II: il melanoma può essere anche più spesso di 4 mm. Può essere o non essere ulcerato e non si è ancora diffuso ai linfonodi o ad altri siti
- Stadio III: il melanoma si è diffuso a uno o più linfonodi o canali linfatici vicini, ma non in regioni corporee distanti. Può essere più spesso di 4 mm e anche ulcerato
- Stadio IV: il melanoma si è diffuso a linfonodi o organi distanti dal sito di localizzazione
La diagnosi differenziale viene fatta con:
- Carcinomi a cellule basali
- Carcinomi a cellule squamose
- Cheratosi seborroiche
- Nevi atipici
- Nevi blu
- Dermatofibromi
- Granulomi piogenici
- Verruche con trombosi focali
Come si cura il melanoma
Il trattamento dipende dal tipo di melanoma, dalla sede di comparsa, dallo stadio della malattia, ma anche dall’età e dallo stato di salute generale della persona.
Nella maggior parte dei casi il trattamento è di tipo chirurgico, con asportazione totale o parziale della lesione sospetta. Nei casi più gravi la chirurgia è utilizzata anche per valutare l’eventuale estensione della malattia al cosiddetto “linfonodo sentinella”; in tal caso, infatti, è necessario asportare il linfonodo coinvolto dove necessario, anche tutti gli altri linfonodi vicini e/o le metastasi presenti in altri siti del corpo.
In caso di asportazioni ampie o per melanomi localizzati in zone delicate come labbra, naso o palpebre, inoltre, può essere necessario ricorrere a interventi di chirurgia plastica ricostruttiva.
Talvolta la terapia chirurgica può essere associata, a seconda delle caratteristiche del tumore, ad altri trattamenti:
- Chemioterapia
- Terapia fotodinamica
- Radioterapia
- Immunoterapia
- Terapie “targeted”, ossia specifiche per persona/tumore
Prognosi
Se la diagnosi è precoce la prognosi è buona e il tasso di sopravvivenza a 5 anni è superiore al 90%; in caso di diffusione del tumore a tessuti più profondi o linfonodi vicini la sopravvivenza scende al 64%, mentre in caso di diffusione a organi e tessuti distanti diminuisce ancora fino al 23%.
I fattori clinici associati a una prognosi favorevole comprendono la giovane età e il sesso femminile, mentre lo spessore della lesione è l’indicatore prognostico negativo più importante, con un tasso di sopravvivenza che diminuisce all’aumentare dello spessore del melanoma.
Sono un indicatore negativo anche le metastasi a distanza, specialmente se localizzate a livello di polmoni, fegato, ossa e cervello.
Prevenire il melanoma
La prevenzione si svolge su due livelli: la riduzione/eliminazione dei rischi e la diagnosi precoce. Ai fini di una diagnosi precoce è fondamentale un’attenta auto-ispezione della pelle e delle visite dermatologiche periodiche per il controllo dei nei.
Per quanto riguarda i rischi è fondamentale proteggersi, con delle piccole accortezze, dai raggi UV, i maggiori responsabili dell’insorgenza del melanoma:
- Evitare di esporsi al sole nelle ore più calde (10-16)
- Indossare protezioni come cappelli, occhiali da sole e creme protettive adeguate al tipo di pelle quando ci si espone al sole. È importante proteggersi dal sole anche in caso di giornate nuvolose se ci si trova in prossimità di acqua, neve e sabbia, poiché riflettono i raggi solari
- Evitare o limitare l’esposizione a raggi UV di lampade e lettini abbronzanti
- Proteggere sempre la pelle dei bambini, poiché sono più sensibili alle scottature. I bambini di età inferiore a 6 mesi devono essere protetti dalla luce solare diretta, vestiti con abiti leggeri che coprono la maggior parte della pelle e con cappellini. Secondo le indicazioni dell’American Academy of Pediatrics è approvato in tutti i bambini (anche se di età inferiore a 6 mesi) l’uso della crema solare.

















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?