Malattia genetica della cute, rara e cronica, l'epidermolisi bollosa è una genodermatosi che esordisce generalmente durante la prima infanzia ma che può restare asintomatica sino alla comparsa dei primi segni e sintomi evidenti nell'adolescenza e nella prima età adulta. Può essere ereditaria per varie mutazioni genetiche - con difetti mediati nelle proteine responsabili dell'aderenza tra epidermide (strato esterno della pelle) e derma (strato interno della pelle) - oppure acquisita autoimmune con formazione di autoanticorpi diretti contro una componente del collagene di tipo IV. Secondo i dati epidemiologici, nel mondo ne soffrono 20 individui ogni milione, in Italia è colpito un bambino ogni 82 mila.
Cos’è e come si manifesta l’epidermolisi bollosa
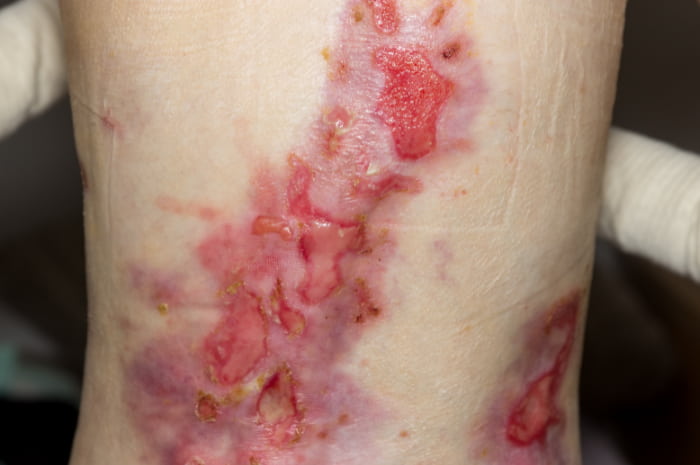
Vescicole diffuse date dall'epidermolisi bollosa.
Si manifesta con vescicole diffuse sulla pelle di tutto il corpo e, nei casi più gravi, sulle mucose interne. Appaiono come piaghe, paragonabili a ustioni di terzo grado. Si tratta di una risposta ad una lesione minore causata da frizioni minime. Talvolta la formazione di bolle avviene spontaneamente, in assenza di trauma. Il danno è irreversibile.
La malattia è denominata anche “sindrome dei bambini farfalla o dei bambini pelle di cristallo” per la fragilità tipica della pelle dei soggetti affetti da questo disturbo, incline alla formazione ricorrente di bolle e a facili erosioni e lacerazioni.
In fase di guarigione, esse cicatrizzano lasciando cicatrici evidenti e così complesse da comportare la retrazione della pelle circostante. Le lesioni cicatriziali possono interessare anche organi interni, come lo stomaco e l'esofago, compromettendone la funzionalità e causando malnutrizione, difficoltà di accrescimento, problemi respiratori e genitourinari. Tali lesioni richiedono pertanto un trattamento clinico per essere ridotte in più possibile al fine di prevenire le possibili complicanze.
Le vescice, nelle forme più lievi della malattia, sono solitamente localizzate sulle mani, sui piedi, sulle ginocchia, sui gomiti, sul tronco. Possono colpire anche bocca, occhi, naso, ano. Le unghie appaiono talvolta distrofiche, soprattutto sui piedi, e si possono perdere.
Le vescicole sono dolorose e se l'epidermolisi mucocutanea è estesa il dolore è intenso. Le lesioni cutane, se diffuse, causano squilibri di liquidi e perdita di proteine. Possono infettarsi e le infezioni possono diventare sistemiche.
Diagnosi di epidermolisi bollosa
La malattia si sospetta sulla base delle manifestazioni cliniche. La diagnosi – che è differenziale per le comuni vescicole da attrito e per l'epidermolisi bollosa acquisita - si pone pertanto osservando l'aspetto della pelle colpita e indagando sull'anamnesi familiare.
È confermata con biopsia cutanea con test di immunofluorescenza e con microscopia elettronica. L'analisi genetica tramite un campione di sangue consente di individuare il tipo specifico di malattia distinguendo l'ereditarietà autosomica dominante – tipica della epidermolisi bollosa semplice e di quella distrofica - e l'ereditarietà autosomica recessiva responsabile della forma giunzionale, distrofica e della sindrome di Kindler.
Come si tratta l’epidermolisi bollosa
Non esistono cure risolutive. Attualmente sono in corso alcuni studi clinici sulla terapia genica. Nel 2022 la Food and Drug Administration ha approvato un farmaco sotto forma di gel che ha dimostrato di migliorare la guarigione delle ferite cutanee e di prevenire la formazione di nuove vesciche. A seconda della gravità delle lesioni viene eseguita una terapia sintomatica di supporto.
La malattia non si può prevenire. Pur non essendoci alcun trattamento, è possibile trattarne i sintomi gestendo bolle e lesioni. La comparsa di bolle ed infezioni può essere evitata adottando stili di vita appropriati con alcuni accorgimenti per limitare i traumi e prevenire le infezioni secondarie mediante una meticolosa protezione della cute e un'attenta cura delle ferite.
Secondo le linee guida “Wound International's 2017 best practice guidelines for skin and wound care in epidermolysis bullosa” occorre proteggere la pelle non lasciandola scoperta, coprendola con abiti morbidi, toccandola con delicatezza, mantenendola umida.
Se le manifestazioni della malattia sono extracutanee è necessario un attento monitoraggio per rilevare precocemente le complicazioni ed impedire che i tessuti colpiti siano gravemente compromessi. Viene raccomandato inoltre di garantire un ambiente domestico fresco, di osservare una dieta morbida e di usare emollienti delle feci se è interessato il tratto gastrointestinale.
Le bolle devono essere svuotate e coperte con medicazioni non aderenti e imbottite, avvolte in bendaggi di garza leggera. Se le lesioni non guariscono e presentano un aspetto anomalo con un abbondante tessuto cicatriziale è opportuno eseguire delle visite di follow up per l'elevato rischio correlato che evolvano in un carcinoma squamocellulare nell'età adulta.
Possono essere prescritti farmaci per lenire dolore e prurito e risolvere l'infezione. L'intervento chirurgico si rende necessario soltanto nei casi più gravi per posizionare un tubo gastrostomico, dilatare l'esofago se insorge stenosi e correggere la pseudosindattilia e le retrazioni della pelle.
Sebbene vescicole e sintomi gravi tendano a diminuire con l'età, la mortalità, nelle forme più gravi con prognosi infausta soprattutto se la forma è generalizzata e profonda, è ancora significativa al di sotto dei 2 anni di età. Il decesso avviene per gli esiti di complicanze come infezioni, malnutrizione e disidratazione. Per la sua cronicità la malattia è debilitante e invalidante.


















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?