Al fine di esplorare le disuguaglianze nelle risorse umane per la salute in relazione a tutte le cause e cause di mortalità specifica a livello globale nel periodo 1990-2019, alcuni ricercatori hanno condotto uno studio osservazionale in 172 paesi e territori, analizzando i dati derivanti dal Database del Global Burden of Disease Study 2019, dal United Nations Statistics e dall’Our World in Data. L’outcome principale di questo studio era la mortalità per tutte le cause standardizzata per età per 100.000 abitanti in relazione alla densità di risorse umane per la salute per 10.000 abitanti, mentre l’outcome secondario era la mortalità specifica per causa standardizzata per età.
Associazione tra disuguaglianze risorse umane dedicate alla salute e mortalità

I risultati di questo studio consolidano l’importanza del rafforzamento dell’impegno politico per sviluppare politiche orientate all’equità per il personale sanitario
Le risorse umane per la salute, ovvero una gamma di occupazioni progettate per promuovere o migliorare la salute umana, sono di vitale importanza nel processo di raggiungimento della copertura sanitaria universale entro il 2030.
Nel luglio 2020, l’Organizzazione mondiale della sanità, attraverso una strategia globale dedicata alle risorse umane per la salute, ha riaffermato la visione di accelerare i progressi verso il raggiungimento della copertura sanitaria universale e gli obiettivi di sviluppo sostenibile, garantendo un accesso equo agli operatori sanitari in paesi in via di sviluppo.
Le risorse umane per la salute sono una delle salvaguardie essenziali per la salute. In pratica, la carenza di risorse umane per la salute è stato il limite più evidente all’insuccesso di molti paesi nel raggiungere i tre obiettivi di sviluppo del Millennio relativi alla salute: ridurre la mortalità infantile, migliorare la salute materna e combattere l’HIV/AIDS e altre malattie.
Il raggiungimento della copertura sanitaria universale dipende non solo dalla disponibilità di un numero sufficiente di operatori sanitari qualificati e motivati, ma anche dalla loro equa distribuzione e l’ineguale distribuzione del personale sanitario è un problema globale serio e di lunga data, in particolare per la distribuzione squilibrata tra paesi e territori.
Uno studio ha rilevato che le Americhe, che comprendono il 37% della forza lavoro sanitaria globale, hanno solamente il 10% del carico globale di malattie. Al contrario, l’Africa sub-sahariana ha oltre il 24% del carico globale di malattia, ma solamente il 3% della forza lavoro sanitaria globale.
Sebbene diversi studi abbiano analizzato la relazione tra le risorse umane per la salute e tasso di mortalità, gli studi incentrati sulle disuguaglianze nelle risorse umane per la salute in associazione con la mortalità per causa specifica da una prospettiva globale sono scarsi.
Per aiutare a contribuire alla promozione di una vita sana e del benessere e di un’efficace copertura sanitaria universale, alcuni ricercatori hanno quantificato le associazioni tra risorse umane per la salute e tutte le cause e cause di mortalità specifica in 172 paesi e territori che rappresentano la maggior parte degli stati membri dell’OMS, esplorando inoltre le disuguaglianze rispetto alle risorse umane per la salute dal 1990 al 2019.
Caratteristiche di base e diversi livelli di risorse umane per la salute
È probabile che i paesi e i territori con livelli più elevati di risorse umane per la salute abbiano una maggiore densità di popolazione, una percentuale più alta della popolazione che vive nelle aree urbane, più anni medi di scolarizzazione e un indice socioeconomico più elevato (tutti P <0,05).
Per gli indicatori che denotano lo stato socioeconomico, anche il prodotto interno lordo pro capite e l’indice di sviluppo umano sono stati positivamente modificati con l’aumento della forza lavoro sanitaria totale.
Inoltre, la densità mediana totale di risorse umane per la salute tra il 1990 e il 2019 era di 89,7 (intervallo interquartile (IQR) 38,4-186,9) lavoratori per 10.000 abitanti, con un range compreso tra 21,0 e 338,1 lavoratori per 10.000 abitanti in paesi con diversi livelli di risorse umane per la salute. Distribuzioni simili sono state osservate in tutti le 16 risorse umane per la salute.
Tendenze e disuguaglianze in risorse umane per la salute tra 172 paesi
Complessivamente, la densità totale di risorse umane per la salute è aumentata da 56,0 per 10.000 abitanti nel 1990 a 142,5 per 10.000 abitanti nel 2019, con una variazione percentuale annua stimata del 2,9% (intervallo di confidenza al 95% da 2,5% a 3,2%).
In ciascun quadro è stata osservata una variazione percentuale annua stimata positiva, che va dall’1,5% per i professionisti della medicina tradizionale e complementare al 5,3% per gli optometristi.
Tra 172 paesi e territori, la densità totale di risorse umane per la salute nel 2019 è stata distribuita in modo non uniforme: la Svezia ha avuto il più alto accesso alle risorse umane per la salute pro capite (696,1 lavoratori per 10.000 abitanti), mentre Etiopia e Guinea avevano meno di un nono del livello globale di risorse umane per la salute, con rispettivamente 13,9 e 15,1 lavoratori per 10.000 abitanti.
Ad eccezione dello Zimbabwe (–0,3%, da –0,6% a 0%), tutti i paesi hanno avuto una variazione percentuale annua stimata positiva (P<0,05). Il Myanmar ha avuto la più alta variazione percentuale annua stimata nella densità di risorse umane per la salute (7,2%, dal 6,9% al 7,5%).
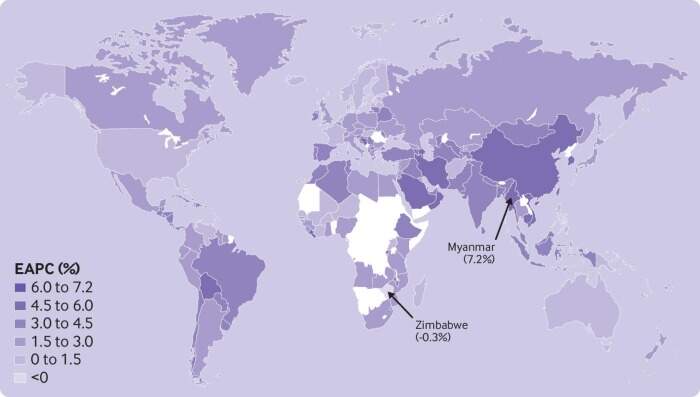
*Variazione percentuale annua stimata delle risorse umane per la salute per 10.000 abitanti in 172 paesi e territori, 1990-2019.
La curva di Lorenz della densità degli operatori sanitari si trovava al di sotto della linea di uguaglianza, con un indice di concentrazione positivo di 0,43 (P<0,05), indicando che la forza lavoro sanitaria era più concentrata tra i paesi e i territori che si posizionavano in alto nell’indice di sviluppo umano.
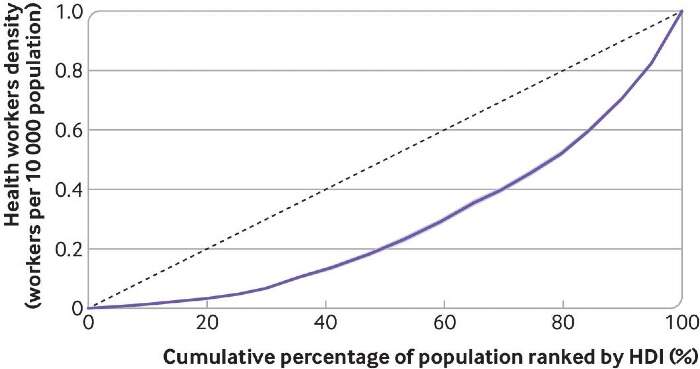
L’indice di concentrazione per le risorse umane per la salute è rimasto stabile a circa 0,42-0,43 tra il 1990 e il 2001 e ha continuato a diminuire (disuguaglianza ridotta), da 0,43 nel 2001 a 0,38 nel 2019 (P<0,001).
L’indice di concentrazione delle quattro tipologie di risorse umane per la salute evidenziate nell’obiettivo di sviluppo sostenibile (medici, personale infermieristico e ostetrico, personale odontoiatrico e personale farmaceutico) erano rispettivamente 0,37, 0,38, 0,43 e 0,41 (P <0,001).
Disparità nella mortalità tra 172 paesi e territori
Il tasso di mortalità standardizzato per tutte le cause è diminuito da 995,5 (IQR 790,9-1317,0) per 100.000 abitanti nel 1990 a 743,8 (539,0-990,9) per 100.000 abitanti nel 2019, con una variazione percentuale annua stimata di –1,3% (intervallo di confidenza al 95% dal –1,4% al –1,2%).
Il tasso di mortalità standardizzato per età nel 2019 è stato il più alto nelle Isole Salomone (1919,9) e il più basso a Singapore (324,1) e in Giappone (323,3). La variazione percentuale annua stimata differiva, dalla più alta in Uzbekistan (1,3%, da 0,8% a 1,8%) alla più bassa nelle Maldive (–3,3%, da –3,5% a –3,0%), in Etiopia (–3,3%, –3,5 % a –3,1%) e Ruanda (–4,4%, –5,7% a –3,1%).
Per i 21 tipi di mortalità per causa specifica, il numero di decessi per 100.000 abitanti è diminuito dal 1990 al 2019 per la maggior parte delle cause, ad eccezione dei decessi dovuti a disturbi neurologici, disturbi mentali, malattie della pelle e sottocutanee e disturbi muscoloscheletrici.
Il tasso di mortalità per HIV/AIDS e infezioni a trasmissione sessuale è aumentato da 2,0 (intervallo di confidenza al 95% da 0,7 a 7,6) per 100.000 abitanti nel 1990 a 3,6 (da 0,7 a 19,1) per 100.000 abitanti nel 2000, ma poi è diminuito costantemente a 3,4 (da 0,6 a 11,5) per 100.000 abitanti nel 2019. Il tasso di mortalità è aumentato prima del 2000 (variazione percentuale annua stimata del 7,5%, intervallo di confidenza al 95% dal 4,0% all’11,2%) e poi è diminuito dopo il 2010 (–2,7%, –5,9% a 0,5%).
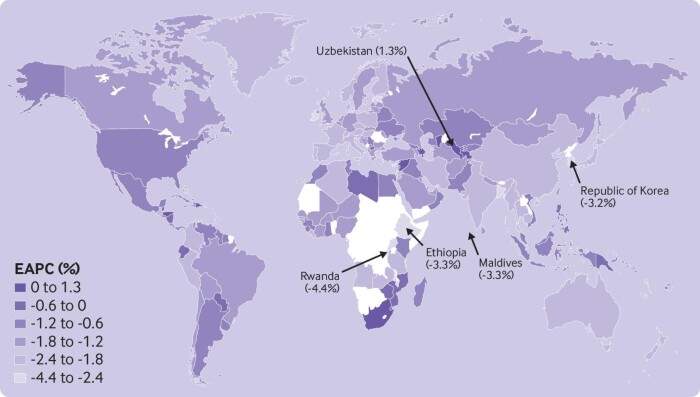
*Variazione percentuale annua stimata della mortalità per tutte le cause per 100.000 abitanti in 172 paesi e territori, 1990-2019.
Risultati utilizzando il modello di equazione di stima generalizzata
Nel modello di equazione di stima generalizzata multivariata, è stata osservata un’associazione negativa tra la densità totale di risorse umane per la salute e la mortalità per tutte le cause, con i più alti livelli di risorse umane per la salute come gruppo di riferimento (basso: rapporto di rischio di incidenza aggiustato 1,15, intervallo di confidenza al 95% da 1,00 a 1,32; medio: 1,14, da 1,01 a 1,29; alto: 1,18, da 1,08 a 1,28).
L’aumento dell’indice di sviluppo umano (0,06, intervallo di confidenza al 95% da 0,03 a 0,10) può anche essere correlato alla diminuzione della mortalità. Rispetto alle Isole Salomone (risorse umane per la salute 42,0, tasso di mortalità standardizzato per età 1919,9), alcuni paesi avevano una densità molto bassa di risorse umane per la salute nel 2019 ma una mortalità per tutte le cause inferiore, come Etiopia (18,2, 993,5), Marocco (32,3, 851,5) e Palestina (34.9, 796.6).
Nella maggior parte dei modelli di malattia sono state trovate associazioni negative tra la densità totale di risorse umane per la salute e particolari tipi di mortalità per causa specifica, ad eccezione di HIV/AIDS e infezioni trasmesse sessualmente, neoplasie, disturbi mentali, disturbi da uso di sostanze e disturbi muscoloscheletrici.
Il rischio di morte dovuto a infezioni enteriche, malattie tropicali trascurate e malaria, diabete e malattie renali e disturbi materni e neonatali era molto più alto nelle aree con bassa o minima densità di risorse umane per la salute rispetto alle aree con la più alta densità di risorse umane per la salute.
Analisi sottogruppi: tipi specifici densità risorse umane per la salute e mortalità
Le persone in paesi e territori con una minore densità di medici, personale odontoiatrico, personale farmaceutico, assistenti e operatori sanitari di emergenza, optometristi, psicologi, operatori sanitari, fisioterapisti e radiografi sembrano essere a più alto rischio di morte. Le associazioni tra la densità totale e specifica di risorse umane per la salute e la mortalità per tutte le cause erano simili nell’analisi di sensibilità.
Quando sia la densità di risorse umane per la salute che la mortalità sono state suddivise in gruppi specifici, sono state trovate forti associazioni negative per la maggior parte delle 16 tipologie di risorse umane per la salute e causano mortalità specifica.
Il rischio di morte dovuto all’HIV/AIDS e alle infezioni sessualmente trasmissibili è aumentato significativamente nelle aree con un numero inferiore di medici pro capite, personale odontoiatrico e personale farmaceutico.
Era inoltre evidente un’associazione tra medici, personale infermieristico e ostetrico, personale farmaceutico, dietisti, nutrizionisti e tecnici di laboratorio medico e una riduzione della mortalità per malattie tropicali trascurate e malaria.
Quando il personale medico generico è stato escluso dall’analisi, una minore densità di personale odontoiatrico, assistenti e operatori sanitari di emergenza, psicologi e operatori sanitari è stata associata a un aumento della mortalità correlata a malattie materne e neonatali. Inoltre, l’aumento della mortalità per diabete e malattie renali sembrava essere influenzato in una certa misura da un numero inadeguato di optometristi, psicologi, operatori sanitari e tecnici di radiologia.


















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?