La tubercolosi (Tbc) è una malattia infettiva altamente contagiosa il cui decorso si divide in quattro fasi, ciascuna delle quali presenta sintomi diversi. Fondamentale, nell’assistenza infermieristica al paziente, il corretto utilizzo dei dispositivi di protezione individuale per la tutela dell’operatore, del paziente stesso e degli altri degenti.
Tubercolosi, caratteristiche e numeri di una malattia infettiva
Il paziente affetto da tubercolosi (Tbc) deve essere posto in isolamento
La tubercolosi, in sigla TBC, è una malattia infettiva causata dal Mycobacterium tuberculosis un batterio gram positivo, detto anche bacillo di Koch, dal nome dello scienziato che lo scoprì nel 1882.
Il contagio è facile: bastano uno starnuto di una persona infetta, un colpo di tosse, oppure le goccioline di saliva emesse mentre si parla, perché il bacillo si diffonda nell’ambiente e infetti altri individui.
Non necessariamente tutte le persone contagiate dai batteri della tubercolosi si ammalano subito. Il sistema immunitario, infatti, può far fronte all’infezione e il batterio può rimanere quiescente per anni, pronto a sviluppare la malattia al primo abbassamento delle difese. La forma più diffusa è senza dubbio la tubercolosi polmonare, ma può interessare anche altri organi. In questo caso, si parla di tubercolosi extrapolmonare.
Generalmente si ritiene che su 100 persone contagiate dai micobatteri tubercolari solo 10 svilupperanno la malattia nel corso della vita; 5 nei primi due anni dal momento dell’infezione e 5 successivamente nel corso della vita.
La tubercolosi ha un decorso di quattro fasi, ciascuna delle quali è accompagnata da sintomi diversi.
La prima è l’infezione primaria, causata dal contatto tra bacillo di Koch e soggetto sano. In questa fase il contagiato non presenta alcun sintomo.
La seconda fase, tubercolosi primaria, si presenta quando l’infezione primaria non è controllata dal sistema immunitario e si sviluppa la malattia.
Nel 95% dei casi in cui non si manifesta la malattia subito dopo l’infezione, i bacilli restano localizzati nel polmone e nei linfonodi rimanendo silenti. Da questo momento nel sangue circolano anticorpi specifici che lo proteggeranno da nuovi contatti col bacillo. Un piccolo numero di bacilli, però, rimane nascosto in particolari lesioni polmonari (chiamate tubercoli, da cui il nome della malattia), ed eventualmente nei linfonodi e sfuggono all’azione di questi anticorpi.
Nel 5% circa dei casi si può avere a distanza di mesi, o anche di molti anni, una riattivazione dei bacilli rimasti nascosti nell’organismo e si può cosi manifestare la tubercolosi post-primaria (terza fase): se le difese immunitarie sono indebolite i bacilli tubercolari si diffondono nell’intero polmone. In questa fase il malato ha disturbi che somigliano a un’influenza, ma la tosse è spesso accompagnata da emottisi (emissione di sangue con l’espettorato) e difficoltà respiratorie in quanto le lesioni del polmone sono più gravi e numerose ed è facile che alcuni vasi capillari si rompano con fuoriuscita di sangue.
Nell’ultima fase, la tubercolosi extra-polmonare, i bacilli tubercolari si diffondono attraverso il sangue e la linfa, con successiva localizzazione in vari organi e tessuti.
Le sedi più frequentemente coinvolte, ciascuna con sintomi propri, sono:
- la pleura
- il sistema linfatico
- l’apparato genito-urinario
- la pelle
- la colonna vertebrale.
Più grave - e molto più rara - è la tubercolosi miliare, che costituisce il 10% dei casi di tubercolosi extrapolmonare e che interessa contemporaneamente tutto l’organismo.
Tubercolosi, l’epidemiologia
L'Organizzazione Mondiale Sanità (Oms) ritiene che la tubercolosi sia la malattia infettiva più diffusa a livello mondiale. Annualmente 8 milioni di persone si ammalano di tubercolosi e 2 milioni muoiono a causa della malattia in tutto il mondo.
Nel 2004, circa 14,6 milioni di persone avevano la TBC attiva, con 9 milioni di nuovi casi. Il tasso di incidenza annuale varia da 356 ogni 100.000 abitanti in Africa a 41 ogni 100.000 abitanti in America.
La tubercolosi è l'infezione più grave del mondo per numero di decessi di donne in età riproduttiva ed è la causa di morte principale nelle persone affette da HIV o AIDS.
L’attuale situazione epidemiologica della tubercolosi in Italia è caratterizzata da una bassa incidenza nella popolazione generale e dalla concentrazione della maggior parte dei casi in alcuni gruppi a rischio e in alcune classi di età.
Nel decennio dal 2004 al 2014, in media, sono stati notificati annualmente circa 4300 casi di tubercolosi e il 52% del totale dei casi notificati si sono verificati in soggetti stranieri. Nel periodo esaminato si è verificato un costante aumento della proporzione di casi notificati tra “cittadini non italiani” (dal 44% del 2005 al 66% del 2014), soprattutto nelle classi di età giovani e adulte.
In Emilia-Romagna nel corso del 2012 sono stati notificati 483 casi di tubercolosi attiva, di questi, 452 sono nuovi casi, 18 sono casi trattati già in precedenza (recidive), mentre per 13 casi l’informazione non è nota.
Ad oggi la tubercolosi rappresenta un’emergenza medica e sanitaria da non sottovalutare: la prevenzione è molto importante e per fortuna questa malattia può essere curata, ma è fondamentale che la diagnosi venga fatta in tempo per evitare l’insorgenza di ulteriori problemi.
Come si diagnostica la tubercolosi
Si fa diagnosi di malattia tubercolare con:
- Esami strumentali - In base alla localizzazione tubercolare sospetta, si eseguono esami radiologici (TAC e radiografie).
- Esami istologici - Si esegue la biopsia delle lesioni sospette.
- Esami di laboratorio - Ricerca del bacillo di Koch su materiale biologico (urine, espettorato, aspirato gastrico, pleura, liquor), esami di microbiologia classica (ricerca diretta al microscopio, colture) e di biologia molecolare come la "PCR" che permette di svelare il DNA del bacillo di Koch.
Per fare diagnosi di infezione si utilizzano due test: il test cutaneo alla tubercolina e il Quantiferon.
Questi servono ad individuare le persone con infezione tubercolare latente e a monitorare individui che per motivi professionali o epidemiologici sono maggiormente esposti alla tubercolosi.
Durante tale monitoraggio un esame che da negativo diventa positivo documenta la recente infezione tubercolare.
Il test cutaneo alla tubercolina
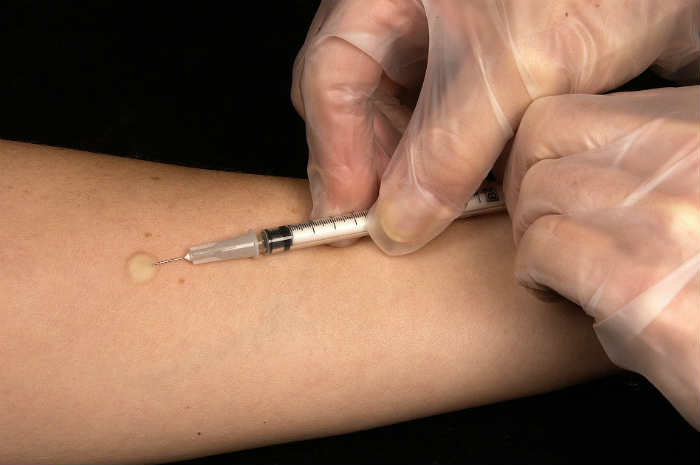
Test Mantoux
Il test cutaneo (intradermoreazione alla Mantoux, il più vecchio esame diagnostico ancora in uso; è stato messo a punto nel 1907) è un test di semplice esecuzione che si fa inoculando nella cute del soggetto una piccola quantità di tubercolina, una proteina purificata derivata dalla parete dei micobatteri.
La lettura di questo test va effettuata 48-72 ore dalla somministrazione, misurando l'eventuale infiltrato o nodulo che si è formato. Se questo infiltrato ha dimensioni tra 5-10 mm, il test è positivo.
Il Quantiferon
È un test che si esegue su sangue venoso ed è basato sulla misurazione dell'interferone-gamma rilasciato dai linfociti sensibilizzati del sangue intero incubato per una notte con il derivato proteico purificato di M. Tuberculosis.
Rispetto al test cutaneo il quantiferon è:
- più sicuro, non invasivo in quanto non prevede la somministrazione di tubercolina;
- richiede un singolo prelievo di sangue intero e non necessita che il paziente ritorni per l'interpretazione del test.
Terapia farmacologica
Il trattamento farmacologico si basa sull’uso di antibiotici, con quattro farmaci per due mesi, poi la terapia prosegue con solo due farmaci per altri 4/6 mesi.
La diffusione di trattamenti incompleti o non correttamente somministrati ha portato all’insorgenza di ceppi resistenti agli antibiotici.
Nel caso di farmacoresistenza, è necessario utilizzare per un periodo molto più lungo farmaci di cosiddetta seconda linea.
Profilassi
La prevenzione della tubercolosi può essere attuata con la vaccinoprofilassi o con la chemioprofilassi.
Nel primo caso, la profilassi serve ad impedire l’infezione se si viene a contatto con il bacillo della tubercolosi; nel secondo caso la profilassi serve ad impedire che l’infezione primaria evolva a malattia tubercolare.
Il vaccino antitubercolare
La profilassi primaria dell'infezione della tubercolosi è attuata tramite vaccinazione. Il vaccino antitubercolare contiene un ceppo vivo attenuato di Mycobacterium bovis, il bacillo di Calmette-Guerin (BCG).
Il vaccino BCG non si è dimostrato affidabile come strumento di prevenzione verso la tubercolosi polmonare negli adulti, che rappresenta la forma più comune di malattia tubercolare e quella maggiormente coinvolta nella diffusione dell’infezione.
Mentre è risultato significativamente più efficace nel ridurre la diffusione dei bacilli attraverso il sangue, prevenendo in questo modo lo sviluppo di forme di tubercolosi disseminata soprattutto nei bambini.
L’Organizzazione Mondiale della Sanità raccomanda la vaccinazione pediatrica (bambini con meno di 3 anni) contro la tubercolosi nelle aree dove la malattia è diffusa (paesi ad elevata endemia).
Sono esclusi dalla profilassi vaccinale contro la tubercolosi i bambini affetti da HIV per trasmissione verticale madre-figlio, anche non sintomatici, perché l’infezione virale impedisce una risposta immunitaria adeguata durante il primo anno di vita.
Per chemioprofilassi s’intende la somministrazione di farmaci per prevenire una possibile malattia infettiva; è primaria quando la somministrazione coinvolge una persona sana, è secondaria quando coinvolge una persona già infettata, ma che non ha ancora manifestato clinicamente la malattia.
La chemioprofilassi in pazienti con infezione tubercolare (asintomatici) è volta ad impedire la conversione da infezione primaria a malattia conclamata ed è raccomandata:
- per le persone positive al test della tubercolina che presentano fattori di rischio per la tubercolosi (contatto recente con persone malate di tubercolosi, HIV-positive, diabete mellito, cirrosi epatica, silicosi, tumore, terapia immunosoppressiva, persone profondamente debilitate);
- per le persone con recente cuticonversione (sviluppo di risposta anticorpale) del test della tubercolina.
In alcuni casi, come ad esempio pazienti con grave immunodepressione, la chemioprofilassi potrebbe essere indicata anche se il test della tubercolina è negativo.
Precauzioni per la prevenzione della trasmissione della Tbc in ospedale
Le precauzioni da adottare nei confronti di pazienti con tubercolosi polmonare attiva accertata o sospetta sono rappresentate dalle Precauzioni Standard e dalle precauzioni aggiuntive per malattie trasmesse per via aerea.
È necessario quindi isolare il paziente in una stanza singola con pressione negativa, avendo la premura di mantenere costantemente la porta chiusa e di limitare al minimo gli accessi nella stessa.
Sulla porta della stanza del paziente è opportuno apporre adeguata segnaletica, al fine di portare a conoscenza tutti gli operatori sanitari che trattasi di stanza di isolamento, specificando la tipologia di DPI da adottare.
Il paziente può lasciare la stanza di isolamento per inderogabili procedure diagnostiche o terapeutiche. Durante il tempo di permanenza all’esterno della stanza, che deve essere ridotto al minimo indispensabile, il paziente deve indossare una maschera chirurgica che copra la bocca e il naso.
Relativamente ai DPI è necessario che tutti gli operatori sanitari che entrano in contatto con il paziente, accertato o sospetto a rischio di TBC, indossino i facciali filtrante FFP2, che devono essere utilizzati solamente per l’accesso alla stanza di degenza e per lo svolgimento delle normali procedure assistenziali.
L’utilizzo di tali DPI è strettamente personale, il limite d’impiego è identificabile in circa un turno lavorativo.
Il facciale filtrante FFP3 e i camici protettivi monouso devono invece, necessariamente essere utilizzati per l'assistenza al degente durante procedure che inducono tosse o generano aerosol:
- broncoscopia ed endoscopia delle vie aeree superiori;
- intubazione;
- aspirazione endotracheale;
- induzione dell'escreato;
- trattamento con aerosol;
- irrigazione di ascessi aperti;
- interventi chirurgici su organi sede di infezione (polmone, rene, apparato osteoarticolare, ecc.).
Ricondizionamento ambientale dopo dimissione di paziente con tubercolosi
Dopo la dimissione dal paziente deve trascorrere un periodo di tempo sufficiente alla rimozione dei droplet presenti nell’aria:
- È necessario che il personale addetto alle pulizie venga informato sulla necessità di adottare i DPI durante l’espletamento delle operazioni di disinfezione terminale della stanza e che abbia la cura di pulire tutte le superfici, soprattutto quelle ad alto contatto con le mani del paziente e del personale.
- Non sono richiesti trattamenti particolari per biancheria e stoviglie.
- È necessario minimizzare il contatto ed evitare di scuotere la biancheria adibita al rifacimento letto del paziente in isolamento.
- Riporre la biancheria in un sacco idrosolubile e nell’apposito sacco per biancheria sporca infetta. Tale operazione deve essere eseguita nella stanza del paziente per evitare la dispersione di microrganismi nell’ambiente.
L’isolamento respiratorio può essere sospeso quando il paziente è da considerarsi non più contagioso; questo avviene quando vi è un evidente risposta clinica e batteriologica al trattamento anti tubercolare, ovvero quando nei pazienti bacilliferi si verificano le seguenti condizioni:
- La scomparsa della febbre e riduzione della tosse
- Il paziente ha assunto regolarmente la terapia anti tubercolare (direttamente osservata o paziente affidabile e assunzione regolarmente controllata con almeno 3 farmaci per un periodo di almeno 2 settimane
- Si hanno tre esami microscopici negativi per i bacilli BK ottenuti in giorni diversi.


















Nursing Up Lazio
7 commenti
È malattia, malattia o solo positività al test?
#1
Ho letto l'introduzione dell'articolo nel web. 21 casi di tubercolosi al Fatebenefratelli? ...ma sono semplicemente positivi al test del quantiferon? Oppure sono realmente malati?
Perché sono in molti gli infermieri positivi al quantiferon, ma con malattia in atto, per fortuna, molto pochi