Sin dall’aprile 2020 è stata notata per la prima volta l’insorgenza di un’associazione temporale tra Covid-19 e la sindrome infiammatoria multisistemica nei bambini (MIS-C) come complicanza rara ma grave. Questa evenienza ha reso necessario l’approfondimento di questa nuova manifestazione e si sono succedute diverse evidenze circa la diagnosi e il trattamento. Ora, a più di un anno e mezzo di distanza, si può fare il punto rispetto allo stato dell’arte in merito.
MIS-C: sintomi e trattamento

A distanza di un anno si può fare il punto sul trattamento della MIS-C
Sin dalle prime fasi è stato notato che la MIS-C si verifica da 2 a 6 settimane dopo l’infezione da SARS-CoV-2. È caratterizzata da febbre persistente e sintomi non specifici che includono dolore addominale, vomito, mal di testa e affaticamento. Inoltre, in un’alta percentuale di bambini con questa condizione si sono verificate iperemia congiuntivale ed eruzione cutanea simile alla malattia di Kawasaki. Oltre a ciò, sono stati segnalati bambini gravemente colpiti che presentavano insufficienza multiorgano e shock che richiedevano supporto inotropo. In merito, gli studi laboratoristici hanno mostrato un’infiammazione intensa con livelli elevati di:
- proteina C-reattiva
- ferritina
- troponina
- peptide natriuretico di tipo pro-B N-terminale
e livelli ridotti di:
- emoglobina
- piastrine
- linfociti
Di fronte alla manifestazione di una nuova malattia senza una terapia provata, i pazienti sono stati inizialmente trattati utilizzando le migliori ipotesi su ciò che potrebbe essere stato utile. Sulla base della somiglianza di MIS-C con la malattia di Kawasaki, la sindrome da attivazione dei macrofagi e la sindrome da shock tossico da stafilococco, i sanitari hanno scelto l’utilizzo di agenti immunomodulatori che avevano già dimostrato benefici nel trattamento di queste malattie; tali farmaci sono stati spesso usati in combinazione o in sequenza quando i trattamenti iniziali fallivano. Dato che l’aneurisma dell’arteria coronaria è un’importante caratteristica di sovrapposizione sia della MIS-C che della malattia di Kawasaki, l’immunoglobulina endovenosa, il trattamento comprovato per la malattia di Kawasaki, è stata ampiamente adottata come terapia iniziale tanto che la sua sospensione è considerata come inaccettabile.
Tuttavia, alcuni bambini con MIS-C guariscono con il solo trattamento di supporto, e quindi i tentativi aggressivi di sopprimere la risposta infiammatoria potrebbero non tradursi necessariamente in benefici clinici. Nonostante l’assenza di studi randomizzati volti a stabilire il trattamento più efficace della MIS-C, data la sua rapida comparsa durante la pandemia e la preoccupazione che possa portare a morte, insufficienza multiorgano o danno cardiaco a lungo termine, i sanitari hanno adottato l’uso di una serie di immunomodulatori non provati che ora vengono raccomandati nelle linee guida di trattamento locali e nazionali.
Caratteristiche dei bambini colpiti da MIS-C
Dal 20 giugno 2020 al 24 febbraio 2021, i professionisti di 81 ospedali in 34 paesi hanno caricato i dati per 651 pazienti con sospetto MIS-C in un apposito database e, dopo aver escluso i pazienti con dati incompleti o duplicati, sono stati analizzati in totale 614 pazienti. Di questi, 246 hanno ricevuto un trattamento primario con solo immunoglobulina endovenosa, 208 con l’aggiunta di glucocorticoidi e 99 con soli glucocorticoidi; altri 22 pazienti hanno ricevuto altri immunomodulatori e 39 non hanno ricevuto alcuna terapia immunomodulante. Nei tre gruppi di trattamento primario, 136 pazienti su 552 (25%) avevano ricevuto immunomodulatori aggiuntivi entro il giorno 2 e 238 pazienti (43%) avevano ricevuto agenti secondari in qualsiasi momento.
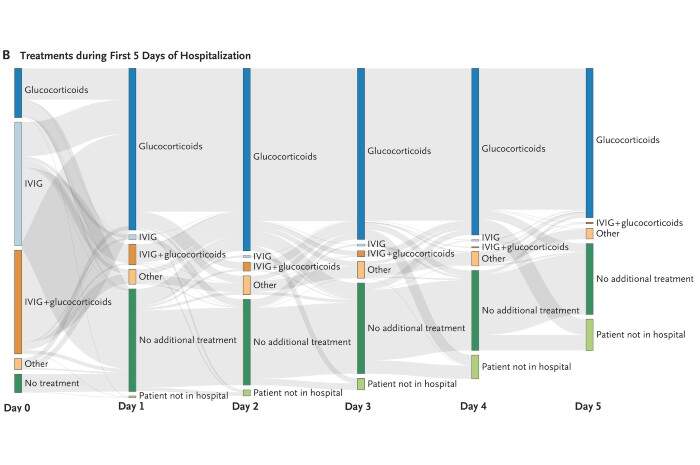
Misurazioni cliniche e laboratoristiche
I risultati clinici e di laboratorio erano simili tra i gruppi di trattamento.
Nonostante ciò, i livelli di troponina e la percentuale di pazienti che hanno ricevuto inotropi il giorno 0 erano più alti nel gruppo che ha ricevuto immunoglobuline endovenose più glucocorticoidi. Dei 614 pazienti, 490 (80%) soddisfacevano i criteri dell’OMS per MIS-C e il criterio più comune che mancava tra i pazienti che non soddisfacevano i criteri dell’OMS era l’evidenza dell’esposizione a SARS-CoV-2. Le misurazioni degli anticorpi SARS-CoV-2 non sono state testate nel 14% dei pazienti e i risultati sono stati negativi nel 14%. La percentuale di pazienti che soddisfaceva la definizione dell’American Heart Association (AHA) per la malattia di Kawasaki era del 37% nella popolazione complessiva e del 39% tra coloro che soddisfacevano i criteri dell’OMS per MIS-C.
Efficacia delle terapie
Un totale di 50 dei 553 pazienti (9%) hanno ricevuto immunomodulatori prima del trasferimento all’ospedale segnalante e sono stati esclusi dalle analisi ponderate. La ricezione di supporto inotropo o ventilazione meccanica il giorno 2 o successivo o il decesso si è verificato in 56 pazienti che hanno ricevuto un trattamento iniziale con immunoglobuline endovenose più glucocorticoidi (OR aggiustato per il confronto col trattamento con sole immunoglobuline endovenose, 0.77; IC 95%, 0.33-1.82) e in 17 pazienti che hanno ricevuto solo glucocorticoidi (OR aggiustato, 0.54; IC 95% CI, 0.22-1.33).
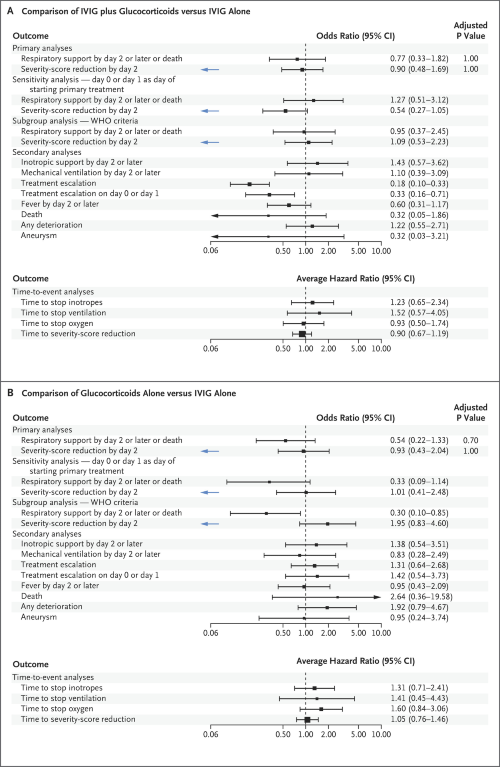
In un’analisi per sottogruppi che includeva solamente i pazienti che soddisfacevano i criteri dell’OMS per MIS-C, si è verificato un evento di ricezione di supporto inotropo o ventilazione meccanica il giorno 2 o successivo o il decesso in 40 pazienti che hanno ricevuto un trattamento iniziale con immunoglobuline endovenose più glucocorticoidi (OR aggiustato per il confronto con immunoglobuline endovenose da sole, 0.95 ; IC 95%, 0,37-2,45) e in 12 pazienti che hanno ricevuto un trattamento iniziale con soli glucocorticoidi (OR aggiustato, 0.30; IC 95% CI, 0,10-0,85). Oltre a questi esiti, in 54 pazienti che hanno ricevuto immunoglobuline endovenose più glucocorticoidi si è verificata una riduzione del punteggio per la gravità della malattia sulla scala ordinale entro il giorno 2 (OR aggiustato per il confronto con immunoglobuline endovenose da sole, 0.90; IC 95%, 0.48-1.69) e in 20 pazienti che hanno ricevuto solo glucocorticoidi (OR aggiustato, 0.93; IC 95%, 0,43-2,04). Quando i criteri dell’OMS per MIS-C sono stati considerati in un’analisi di sottogruppo, si è verificato un secondo evento di riduzione del punteggio per la gravità della malattia sulla scala ordinale entro il giorno 2 in 52 pazienti che hanno ricevuto immunoglobuline endovenose più glucocorticoidi (OR aggiustato per il confronto con immunoglobuline endovenose da sole, 1.09; IC 95%, 0,53-2,23) e in 16 pazienti che hanno ricevuto solo glucocorticoidi (OR aggiustato, 1.95; IC 95%, 0,83-4,60).
L’escalation del trattamento immunomodulatore è stato meno comune tra i pazienti che hanno ricevuto immunoglobuline endovenose più glucocorticoidi rispetto a quelli che hanno ricevuto solamente le immunoglobuline endovenose (OR, 0.18; IC 95%, 0,10-0,33). Il confronto è stato inconcludente tra i pazienti che hanno ricevuto solo glucocorticoidi e quelli che hanno ricevuto solo immunoglobuline endovenose (OR, 1.31; IC 95%, 0,64-2,68). Non sono state osservate chiare differenze tra i gruppi nei marcatori ematici, nel supporto inotropo o nella ventilazione meccanica tra i pazienti che hanno avuto un’escalation ad altri trattamenti entro il giorno 2 e quelli che hanno continuato a ricevere il trattamento iniziale. La disfunzione ventricolare sinistra è stata riportata nel 12% dei 538 pazienti sottoposti a ecocardiografia a partire dal giorno 2, senza differenze sostanziali tra i gruppi di trattamento. L’aneurisma dell’arteria coronaria era presente nell’ultimo ecocardiogramma 2 giorni dopo l’inizio del trattamento o successivamente nel 6% dei 326 pazienti per i quali erano disponibili i dati. Il basso numero di aneurismi coronarici rilevati precludono confronti statistici tra i gruppi di trattamento, sebbene tra i pazienti con dati l’incidenza di aneurisma coronarico non sia stata maggiore tra coloro che non hanno ricevuto immunoglobuline endovenose come parte del trattamento primario rispetto a tra coloro che le hanno ricevute.
La morte è stata riportata in 3 dei 238 pazienti (1%) che hanno ricevuto solo immunoglobuline endovenose, in 5 dei 192 pazienti (3%) che hanno ricevuto immunoglobuline endovenose più glucocorticoidi e in 4 dei 91 pazienti (4%) che hanno ricevuto solo glucocorticoidi; lo stato rispetto alla morte non è stato riportato per 32 pazienti. Nell’analisi del tempo fino a un miglioramento della gravità della malattia su scala ordinale, l’hazard ratio medio per il confronto con immunoglobuline da sole era 0.89 (IC 95%, 0.67-1.19) rispetto a immunoglobuline endovenose più glucocorticoidi e 1.03 (IC 95%, 0.72-1.46) per i soli glucocorticoidi. Le complicazioni farmacologiche sono state riportate in 16 su 411 pazienti (4%) che hanno ricevuto glucocorticoidi in qualsiasi combinazione e in 9 su 408 (2%) che hanno ricevuto immunoglobuline endovenose in qualsiasi combinazione. Le complicanze correlate ai glucocorticoidi erano prevalentemente ipertensione e iperglicemia.
Effetti dell’immunomodulazione sui marcatori ematici
I livelli di proteina C-reattiva sono diminuiti più rapidamente nei pazienti che hanno ricevuto immunomodulatori rispetto a quelli che non hanno ricevuto tale trattamento. I cambiamenti nei livelli di proteina C-reattiva, troponina e ferritina hanno seguito una diminuzione temporale simile nei tre gruppi, sebbene ci fosse qualche variazione nel tasso di declino, che era più evidente nei pazienti che non hanno cambiato il trattamento prima del giorno 3.
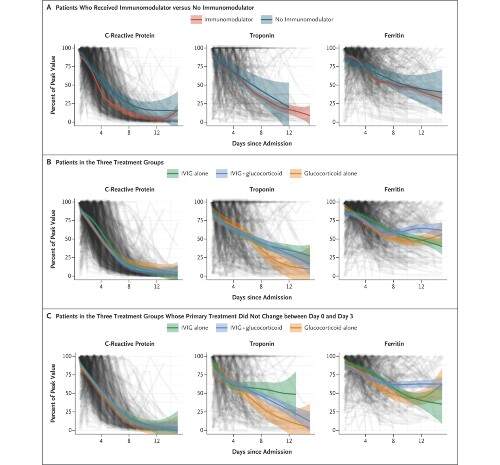
Per indagare se l’inclusione di bambini con malattia di Kawasaki potrebbe aver influenzato le risposte al trattamento, sono stati esplorati i cambiamenti nei marcatori ematici separatamente nei bambini con una probabile diagnosi di malattia di Kawasaki e in quelli senza tale diagnosi. Poiché la malattia di Kawasaki è generalmente più frequente nei bambini prima dei 6 anni e la MIS-C è generalmente riportata nei bambini più grandi, sono stati confrontati i pazienti che soddisfacevano i criteri AHA per la malattia di Kawasaki e tutti quelli di età inferiore ai 6 anni (la cui malattia può essere descritto come simile alla malattia di Kawasaki) con i restanti pazienti con MIS-C. Tra i bambini che hanno ricevuto le sole immunoglobuline endovenose, le curve levigate hanno mostrato tassi di declino dei livelli di proteina C-reattiva tra quelli di età inferiore ai 6 anni che soddisfacevano i criteri AHA per la malattia di Kawasaki simili ai tassi tra i bambini rimanenti. Tuttavia, tra i bambini che hanno ricevuto glucocorticoidi con o senza immunoglobuline endovenose, c’è stato un declino più rapido del livello di proteina C-reattiva nel gruppo di bambini che non soddisfacevano i criteri AHA per la malattia di Kawasaki o avevano più di 6 anni.
Alla luce di tutti questi dati si può affermare come non ci sia alcuna evidenza che il recupero da MIS-C differisca dopo il trattamento primario con sole immunoglobuline endovenose, immunoglobuline endovenose più glucocorticoidi o solo glucocorticoidi, sebbene possano emergere differenze significative man mano che si accumulano più dati.


















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?