Detta anche cheratocongiuntivite, la cheratite è un'infiammazione della cornea, la membrana trasparente che ricopre la superficie anteriore dell'occhio e che è responsabile del passaggio della luce all'interno. La cornea è, insieme al cristallino, la struttura anatomica che permette all'occhio di diventare una lente. Abitualmente priva di vasi, la cornea se si infiamma diventa vascolarizzata ed opaca.
La cheratite può essere infettiva e non infettiva
Per prevenire la cheratite è raccomandata un'accurata igiene delle mani e degli occhi. Indossare occhiali da vista e da sole è il modo migliore per prevenire una cheratite traumatica.
Il processo infiammatorio, di gravità variabile, può essere causato da un'infezione batterica, virale, fungina, micotica, parassitaria. L'eziologia comprende anche traumi oculari, esposizione ad agenti chimici o fidici, alterato trofismo e alterazione del film lacrimale. Fattori di rischio sono recenti interventi chirurgici agli occhi, uso di gocce con corticosteroidi, sistema immunitario debilitato, diabete, carenza di vitamina A.
La sindrome dell'occhio secco è causata dalla cheratite per secchezza oculare: le lesioni corneali sono lievi, superficiali, a forma di punti (cheratite puntata o punteggiata).
Le cheratiti batteriche hanno un'evoluzione aggressiva e grave e possono lasciare danni importanti e permanenti. Le cheratiti fungine si sviluppano dopo una lesione traumatica della cornea: le ulcere fungine sono profonde ma l'insorgenza è lenta e la progressione graduale, sono densamente infiltrate, mostrano occasionali piccole lesioni satellite alla periferia, si possono sviluppare anche in persone con sistema immunitario indebolito.
Tra le forme di cheratite più diffuse in età pediatrica ci sono quelle virali, da herpes virus e da adenovirus, che si diffondono rapidamente per contatto negli ambienti molto popolati come la scuola.
Spesso associata all'uso prolungato di lenti a contatto, alla scarsa igiene per la loro detersione con saliva e acqua del rubinetto e alla cattiva conservazione, la cheratite può essere provocata anche da un protozoo ubiquitario - l'acanthamoeba - presente nel terreno e nell'acqua. Secondo i dati epidemiologici, sono in aumento tra i bambini i casi di cheratite secondaria a deficit del film lacrimale causato da un uso eccessivo di dispositivi elettronici, come tablet e smartphone.
Sintomi di cheratite
In base alla zona dell'occhio colpita, la cheratite può essere classificata in superficiale e profonda. Quella superficiale – che colpisce soltanto l'epitelio, strato superficiale che agisce come barriera protettiva della cornea - è distinta in tre tipologie:
- Filamentosa (formazione di mucosa che dà sensazione di corpo estraneo)
- Punteggiata (ulcerazioni puntiformi, la più frequente)
- Ulcerativa (mancanza di continuità nell'epitelio corneale)
La cheratite profonda, detta interstiziale, è meno frequente ma le ulcere che colpiscono gli strati più interni della cornea possono essere più gravi, perché lasciano cicatrici che danneggiano la visione.
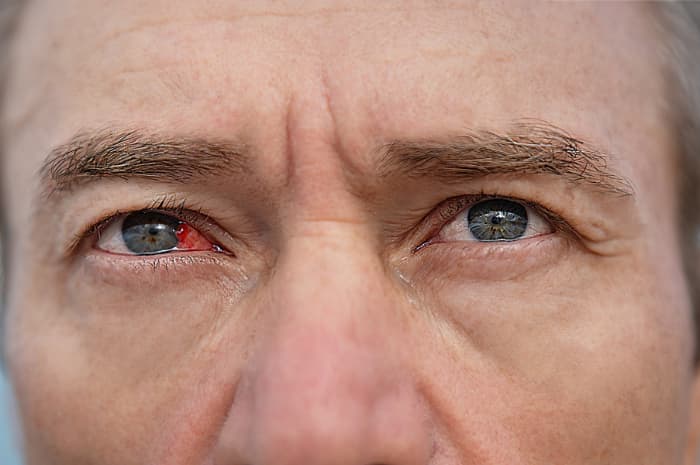
I sintomi acuti sono un dolore molto intenso all'occhio, poiché la cornea è riccamente innervata dal nervo trigemino, tanto che può risultare difficoltoso aprirlo. Senso di fastidio alla luce e sensazione di corpo estraneo sono i sintomi principali. Bruciore all'occhio, lacrimazione ed arrossamento sono comuni.
Diagnosi e trattamento della cheratite
La diagnosi si basa sull'esame oftalmologico, che rivela arrossamento dell'occhio. L'instillazione di una goccia di fluoresceina permette di distinguere le cheratiti ulcerose, poiché questa sostanza arancione si fissa sulla ferita oculare.
Il trattamento della cheratite, che dipende dal fattore eziologico che l'ha scatenata, deve essere tempestivo per evitare possibili cicatrizzazioni della cornea che potrebbero causare un peggioramento della capacità visiva. La cura deve eliminare l'agente eziologico, controllare l'infiammazione e favorire la riepitelizzazione, ossia la ricrescita dell'epitelio corneale lesionato.
Nelle cheratiti non infettive è opportuno comunque somministrare pomate oftalmiche antibiotiche per prevenire l'eventuale infezione batterica oculare secondaria. In caso di cheratite da corpo estraneo si procede a rimuoverlo con l'ausilio di uno strumento chirurgico appuntito, in anestesia locale e ad applicare colliri o pomate cicatrizzanti e antibiotiche.
Le lacrime artificiali sotto forma di collirio sono utili per risolvere la secchezza oculare favorendo la lubrificazione dell'occhio. Colliri corticosteroidei sono indicati in caso di malattia autoimmune, sono invece controindicati e vanno sospesi in caso di infiammazione della cornea dovuta ad un abuso di farmaci cortisonici oftalmici. Nelle cheratiti infettive, che progrediscono rapidamente, si somministrano, per via topica o sistemica, farmaci antibiotici, antivirali, antifungini secondo l'eziologia diagnosticata.
Cheratite: prognosi, complicanze e prevenzione
La prognosi delle cheratiti dipende dalle caratteristiche del danno: dalla sua profondità per il rischio di opacità corneale e dalla localizzazione della lesione rispetto all'asse visivo per il rischio di diminuzione della capacità visiva. La prognosi è generalmente più severa per le cheratiti virali.
Potenziali complicanze sono gonfiore e cicatrizzazione della cornea, ulcere aperte, infezioni virali croniche o ricorrenti della cornea, infiammazione cronica della cornea, riduzione momentanea o permanente della capacità visiva.
Per prevenire la cheratite è raccomandata un'accurata igiene delle mani e degli occhi. Indossare occhiali da vista e da sole è il modo migliore per prevenire una cheratite traumatica.
L'uso abituale di colliri lubrificanti previene un'eccessiva secchezza dell'occhio, minimizzando il rischio di lesioni. Per la prevenzione delle cheratiti virali e delle forme recidivanti si consiglia di non portare le mani agli occhi in caso di infezione da Herpes simplex sulle labbra, di evitare l'uso di lenti a contatto, di non utilizzare colliri cortisonici se non prescritti dal medico.
Cheratite da herpes simplex
L'infezione corneale causata dal virus dell'herpes simplex rappresenta la seconda causa di cecità nel mondo dopo i traumi. Attacchi ricorrenti di cheratite, ad opera dell'herpes virus, sono legati allo stress, a disturbi del sistema immunitario e all'esposizione alla luce solare.
Solitamente colpisce la superficie corneale, ma può coinvolgere anche gli strati più profondi, lo stroma, probabilmente per una risposta immunologica al virus. Può interessare anche l'endotelio, ossia la superficie corneale interna, la camera anteriore e l'iride. L'infezione, dapprima primaria in cui il virus entra nelle radici nervose, è seguita da una fase latente durante la quale il virus si può riattivare causando sintomi ricorrenti.
L'infezione primaria si manifesta generalmente nella prima infanzia con una congiuntivite non specifica autolimitante, senza coinvolgimento corneale nella maggior parte dei casi. Se sin dall'esordio è interessata la cornea, la congiuntivite si accompagna a sensazione di corpo estraneo, lacrimazione, fotofobia e iperemia congiuntivale.
Talvolta possono comparire delle vescicole sulla palpebra, condizione nota come blefarite vescicolare. I sintomi peggiorano sino ad una visione offuscata e alla ulcerazione delle flittene, che scompaiono dopo circa una settimana senza tuttavia lasciare cicatrici.
La cheratite da herpes simplex è diagnosticata tramite l'esame obiettivo con lampada a fessura, un biomicroscopio che evidenzia, valutando il grado di infiammazione sulla superficie dell'occhio, la presenza di un’ulcera dendritica. Se l'aspetto non è chiaro, il sospetto diagnostico può essere confermato da una coltura virale della lesione, prelevando una minuscola quantità di tessuto corneale.
La terapia ha l'obiettivo principale di evitare danni permanenti alla vista, oltre ad alleviare la sintomatologia. Nel caso delle infezioni virali il trattamento è meno specifico e meno efficace. Ganciclovir topico, trifluridina, acyclovir per via orale ed endovenosa, valaciclovir sono gli antivirali di elezione per il trattamento.
In caso di coinvolgimento dello stroma o di comparsa di uveite è raccomandato associare anche corticosteroidi (prednisolone acetato) instillati negli occhi. Farmaci topici come atropina 1% e scopolamina possono alleviare la fotofobia. Per accelerare la guarigione, può essere utile l'asportazione del dendrite mediante un delicato strofinamento con un bastoncino cotonato, eseguito prima di iniziare la terapia farmacologica.
Nella gestione della cura è opportuno anche indagare su eventuali cause sistemiche se legate a difetti del sistema immunitario. Se la cheratite lascia una cicatrice corneale, detta leucoma, nella porzione centrale della cornea determinando un ostacolo alla visione, è necessario un intervento chirurgico. Se l'opacità corneale è profonda, il trapianto di cornea è l'alternativa terapeutica, pur presentando un'alta probabilità di fallimento.
















Commento (0)
Devi fare il login per lasciare un commento. Non sei iscritto ?